Пневмония
Причины пневмонии
Пневмонии известны со времен Гиппократа, который считал возбудителем «воспаления легких» своеобразную «одухотворенную субстанцию». Уже задолго до открытий Л. Пастера причиной острой пневмонии считали инфекцию.

Луи Пастёр
Но до настоящего времени обсуждается вопрос о причинах развития пневмоний. Возбудители этого заболевания отличаются у детей разных возрастных групп. Различны они и у детей с измененным иммунитетом, ослабленных пациентов и находящихся на стационарном лечении.
Наиболее частыми возбудителями пневмоний у детей в возрасте от 6 месяцев до 5 лет, которые заболели в домашней обстановке, являются пневмококк (Streptococcus pneumonia) и гемофильная палочка —Haemophylus influenzae b. В 60–70-е годы на первое место среди причин пневмоний у детей выходил золотистый стафилококк.
В эпидемические сезоны (август-ноябрь) возрастает значение Mycoplasma pneumoniae (микоплазмы) как возбудителя пневмонии у детей раннего дошкольного и школьного возраста. У подростков следует учитывать возможную роль Chlamidia pneumoniae (хламидия пневмониа) как причинного фактора заболевания.
Вирусы имеют значение в развитии вирусных пневмоний преимущественно у детей первого года жизни.
У ослабленных детей со срыгиваниями и аспирацией желудочного содержимого, с муковисцидозом чаще причиной пневмонии являетсякишечная палочка, золотистый стафилококк, реже — Moraxella (Branchamella) catharalis.
Пневмонии, вызванные микроорганизмом легионеллой L. Рneumophila(причина болезни легионеров) у детей встречаются нечасто.
При внутриутробном инфицировании чаще всего диагностируются хламидийные пневмонии. В редких случаях у детей, рожденных раньше срока, сходно протекает пневмоцистоз (возбудитель — пневмоцисты); у глубоко недоношенных детей описаны также пневмонии, вызванныеуреаплазмой и Mycoplasma hominis.
При гуморальных формах иммунодефицита (обычно первичных и связанных с недостатком иммуноглобулинов) пневмонии вызываются той же легочной флорой, что и у здоровых детей, однако, они протекают тяжелее и имеют склонность к рецидивированию. У больных клеточными формами иммунодефицитов обычны пневмоцистные пневмонии (особенно частые при ВИЧ-инфекции), реже — пневмонии, вызванные цитомегаловирусом. Следует иметь в виду и формы, вызванные грибками или микобактериями (БЦЖ, Micobacteria avium).
Отдельно выделяют большую группу внутрибольничных пневмоний, которые развиваются у детей при госпитализации по поводу других заболеваний. Такие пневмонии вызываются либо «больничными» штаммами возбудителей, обычно высоко резистентными к антибиотикам (стафилококки, клебсиеллы, псевдомонас — синегнойная палочка, протей), либо аутофлорой самого больного. Их развитию способствует антибактериальная терапия, проводимая больному, поскольку она подавляет обычную легочную микрофлору, к которой у ребенка есть та или иная степень иммунитета. В результате этого «открывается дорога» к заселению нижних отделов респираторного тракта чуждыми ему бактериями. Внутрибольничные пневмонии еще называют госпитальными, или «нозокомиальными», а развиваются они через 48 часов и позднее после госпитализации.
Механизм развития
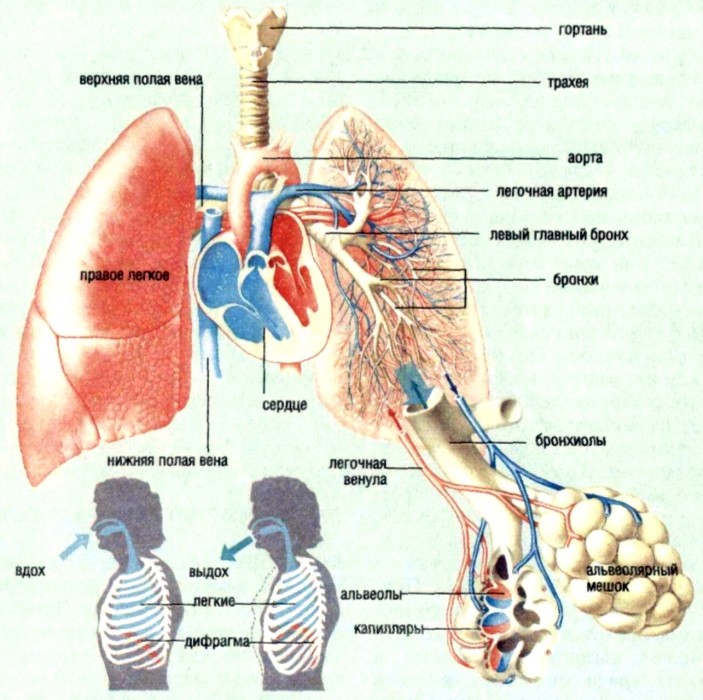
Болезнетворные микроорганизмы чаще всего попадают в легкие через вдыхаемый воздух — аэрогенным путем. Предрасполагают к оседанию микробов на слизистой оболочке бронхов предшествующие острые респираторные вирусные инфекции и заболевания, приводящие к ослаблению иммунных механизмов ребенка.
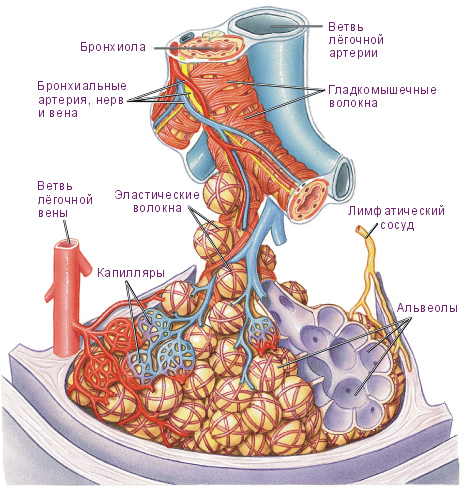
При сепсисе возможен занос микробных тел по крови в легочную ткань — то есть гематогенным путем. Уже непосредственно из легочной ткани инфекция по лимфатическим путям может распространиться на близлежащие участки и на плевру — лимфогенный путь распространения инфекции.
При инфицировании развивается воспалительный отек мелкого воздухоносного бронха. Это приводит к нарушению вентиляции и ограничению поступления воздуха в альвеолы, где происходит обмен кислорода и углекислого газа.
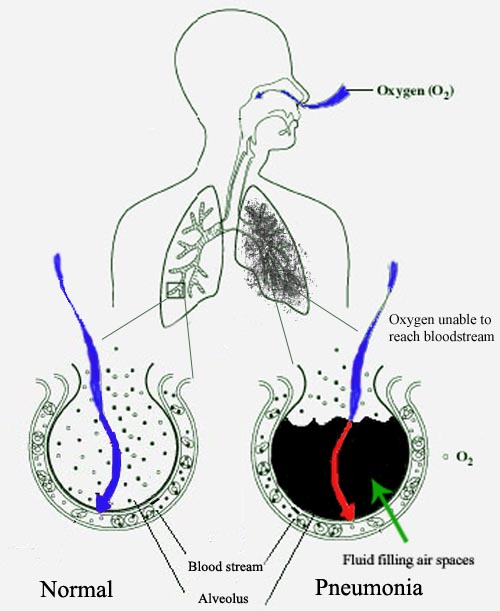
При пневмонии альвеолы наполняются жидкостью, которая препятствует попаданию кислорода в кровеносный сосуд. Слева нормальная альвеола, наполненная воздухом, справа альвеола наполнена жидкостью (показана чёрным цветом), появившейся при пневмонии.
Возникает ателектаз (спадение альвеол) и воспаление легочной ткани. Из-за нарушения процессов газообмена развивается кислородное голодание всех органов.
Полное обратное развитие изменений при неосложненном течении воспаления происходит за 3 недели. Ателектаз или гнойный процесс в воспаленном участке легкого требует 4–6 недель для рассасывания. Выздоровление при наличии поражения плевры может затягиваться до 2–3 месяцев.
Как протекает пневмония?
Для острой пневмонии характерна высокая температура тела. При ОРВИ температура обычно снижается через 2–3 дня после начала заболевания, а при пневмонии без лечения крайне редко температура держится менее 3 дней. Иногда падение повышенной температуры тела после применения антибактериальных средств расценивают в пользу пневмонии.
Диагноз пневмонии, как правило, педиатр ставит у постели больного ребенка из-за наличия признаков пневмонической интоксикации и дыхательной недостаточности. Существует высказывание, что у детей, особенно раннего возраста пневмонию «лучше видно, чем слышно». Это значит, что такая симптоматика как бледность и синюшность носогубного треугольника, учащенное дыхание с участием вспомогательной мускулатуры грудной клетки, раздувание крыльев носа, очень быстрая утомляемость, необоснованная потливость, отказ ребенка от еды могут быть признаками воспаления легких даже в том случае, если при выслушивании педиатр еще не обнаруживает изменений над поверхностью легких. В последующем, при рентгенологическом исследовании находят признаки воспаления легочной ткани. 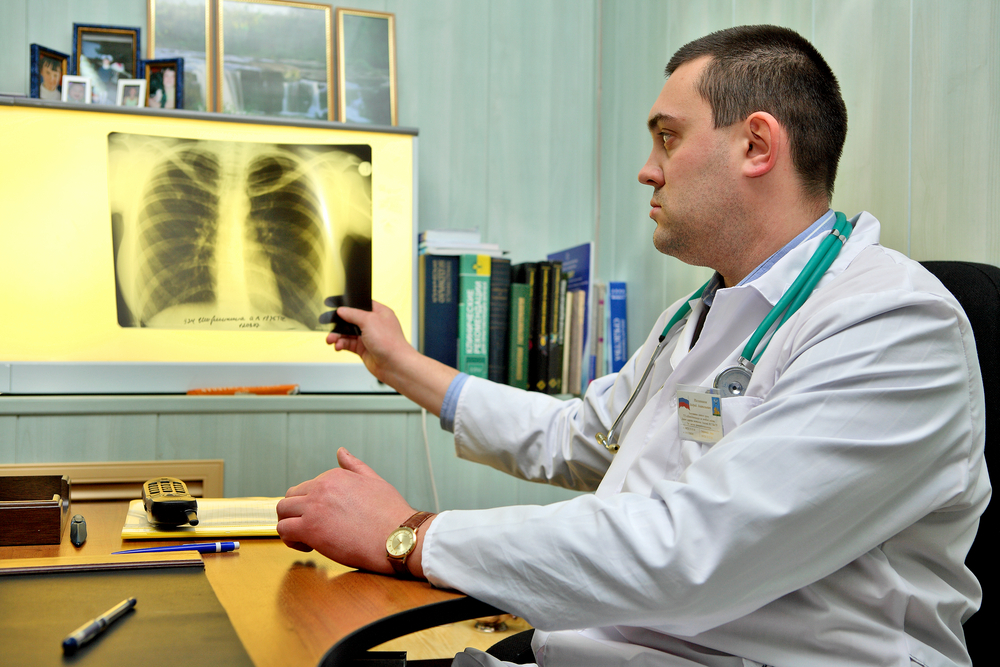
Кашель может иметь самый различный характер: от легкого покашливания или вообще его отсутствия до коклюшеподобного, приступообразного. Мокрота при пневмонии выделяется в небольшом количестве. Объем ее увеличивается при затяжном течении сопутствующего воспаления бронхов. Иногда в мокроте может быть примесь крови — «ржавая» мокрота.
При вовлечении в процесс плевры появляются сильные боли в грудной клетке, связанные с дыханием и кашлем. Нередко такие пневмонии сочетаются с герпетическими высыпаниями и протекают с поражением целой доли легкого или сегмента с реакцией плевры и их называют «крупозными» (от шотл. сroup — тонкая оболочка).
Ко внелегочным симптомам пневмонии относятся также тахикардия (учащение сердцебиения), желтуха, диарея, мышечные боли, кожные высыпания, спутанность сознания. У детей раннего возраста на фоне высокой температуры тела иногда развиваются судороги.
При аускультации врач обнаруживает характерные для пневмонии изменения — своеобразные хрипы на высоте вдоха (крепитацию) или разнокалиберные влажные хрипы. Очень часто первым аускультативным признаком пневмонии может быть ослабление дыхания в зоне поражения, а не наличие хрипов.
При хламидийных пневмониях нередко выявляют изменения в зеве и увеличение шейных лимоузлов. Атипичная микоплазменная пневмония может протекать с небольшим непродуктивным кашлем, охриплостью голоса, субфебрильной температурой.
Воспаление легких может приводить к легочным осложнениям (плевриту, абсцессу и бактериальной деструкции легочной ткани), бронхообструктивному синдрому; острой дыхательной недостаточности (отеку легких). Ко внелегочным осложнениям относят острое легочное сердце, инфекционно-токсический шок, неспецифический миокардит, эндокардит, перикардит; сепсис (чаще при пневмококковых пневмониях); менингит, менингоэнцефалит; ДВС-синдром, анемии.
Диагностика пневмонии
Кроме клинических, диагноз пневмонии подтверждают рентгенологические данные. При острой пневмонии выявляют типичные рентгенологические признаки, которых раньше не было у пациента. А хроническое воспаление в легочной ткани характеризуется наличием периодически повторяющихся острых воспалений на фоне локального пневмосклероза (разрастания соединительной ткани в легких) в одном и том же участке легкого. В Международной классификации болезней, принятой Всемирной организацией здравоохранения, рубрика «острая пневмония» и «хроническая пневмония» отсутствуют. Пневмонии в ней подразделяются по признаку возбудителя: пневмококковые, стафилококковые и др. В России и Украине в настоящее время диагноз «хроническая пневмония» у детей также исключен из классификации. .jpg)
При бактериологических и вирусологических исследованиях слизи из зева, носа, мокроты обычно выделяют вирусно-бактериальные ассоциации, то есть сочетание различных респираторных вирусов и бактерий.
Для диагностики микоплазменной или хламидийной инфекции используют иммуноферментный, иммунофлуоресцентный и ДНК-полимеразный методы.
В анализах крови при пневмониях обнаруживают повышение числа лейкоцитов со сдвигом формулы влево (признаки воспаления), токсическую зернистость нейтрофилов, ускорение СОЭ. Однако отсутствие воспалительных изменений в показателях крови не исключает наличие пневмонии у ребенка.
При исследовании функции внешнего дыхания чаще регистрируют так называемый «рестриктивный» тип вентиляционных нарушений, который связан со снижением эластичности легочной ткани. При сопутствующем бронхите может преобладать «обструктивный» тип нарушений, который обусловлен обструкцией (закупоркой) бронхов комочками мокроты.
В случае осложненного течения пневмонии регистрируются нарушения на ЭКГ, в показателях функции печени и почек.
Лечение пневмонии
В распоряжении врачей на сегодняшний день имеется около 200 антибактериальных препаратов, продаваемых под более чем 600 фирменными названиями. В такой ситуации следует руководствоваться при выборе препарата, помимо его ожидаемой эффективности и потенциальной токсичности для ребенка, удобством применения у больного и стоимостью.
Показаниями к назначению антибиотиков у детей при респираторной патологии являются выраженная интоксикация, высокая температура тела более 3 дней, клинические признаки пневмонии, ранний возраст ребенка (первый год жизни), затяжное течение воспалительного процесса.
В большинстве случаев антибиотик назначается до получения сведений о возбудителе болезни. Поэтому выбор первого препарата осуществляется эмпирически (по опыту). Это так называемая стартовая эмпирически выбранная терапия.
Оценка эффективности введенных больному препаратов — единственный способ решить, есть ли смысл продолжать лечение эмпирически выбранным препаратом или надо его сменить. При хорошем эффекте уже через 24–48 ч снижается температура, улучшается общее состояние, пневмонические изменения уменьшаются или, по крайней мере, не нарастают (количество хрипов может увеличиться). В этих случаях замены препарата не требуется. Если терапию начинали с инъекционной формы антибиотика, то его можно заменить на оральную. В большинстве случаев нетяжелую пневмонию лечат антибиотиками 4 — 6 дней и на дому.
Отсутствие эффекта — сохранение температуры и нарастание пневмонической инфильтрации по данным рентгена, позволяет исключить причину, которую предположил врач при выборе стартового препарата, и назначить альтернативную схему. Замену или, по крайней мере, добавление нового антибактериального средства следует проводить через 36–48 ч. (а при крайне тяжелых инфекциях — через 24 ч.) при отсутствии терапевтического эффекта.
В лечении пневмоний у детей применяют три основные группы антибиотиков: пенициллин и полусинтетические пенициллины (ампициллин, амоксициллин, амоксиклав и др.), цефалоспорины различных поколений (цефалексин, цефуроксим, цефтриаксон, цефоперазон), макролиды (эритромицин, ровамицин, азитромицин и др.). При тяжелом течении пневмонии используют аминогликозиды, имипенемы (тиенам) и сочетание препаратов различных групп, в том числе с сульфаниламидами (метронидазолом). При легионеллезной пневмонии показано назначение рифампицина. Грибковые пневмонии требуют применения препаратов флуконазола (дифлюкан) или амфотерицина В.
В зависимости от особенностей течения воспаления легких, в каждом конкретном случае врач решает вопрос о дополнительных препаратах: отхаркивающих, бронхорасширяющих, противоаллергических, витаминах и т.д.
В стационаре при тяжелом или осложненном течении пневмоний проводится посиндромная терапия для коррекции функции дыхательной, сердечно-сосудистой и нервной системы.
Эффективно применение иммунных препаратов (иммуноглобулинов) в случае развития абсцесса легких или бактериальной деструкции легких. Такие состояния требуют совместного лечения пульмонолога и детского хирурга.
На этапе выздоровления широко применяются немедикаментозные методы лечения: физиотерапия, гомеопатия, иглорефлексотерапия, лазеролечение, ЛФК, фитопрепараты.
Вопрос о назначении иммуномодуляторов (рибомунил, бронхомунал, биостим, изопринозин и др) должен решать лечащий врач и иммунолог в зависимости от характера заболевания, частоты ОРЗ и пневмоний в течение года.
Для профилактики инфекций, вызванных гемофилюс инфлюенца типа В разработана вакцина, которая может применяться у детей с 2-месячного возраста.
Симптомы воспаления легких 
Симптомы воспаления легких достаточно разнообразны.
Основные симптомы воспаления легких: высокая температура тела (от 37 до 39,5 С), одышка, мокрота, озноб, кашель. Иногда при воспалении легких при отхаркивании в мокроте можно заметить прожилки крови.
Характерным для воспаления легких симптомом является боль в груди при попытке сделать глубокий вдох. Обычно боль при воспалении легких отмечается в том месте, где находится основной очаг воспаления. Особенно часто боль сопровождает плевральную форму развития воспаления легких.
Кашель не является характерным симптомом при воспалении легких
При воспалении легких может изменяться цвет кожи (развиваться цианоз).
При воспалении легких у детей обычно не наблюдаются характерные симптомы, кроме вялости, потери аппетита и лихорадки. Если пневмонией заболел грудной гребенок, то у него могут отмечаться срыгивания и рвота.
Второстепенные симптомы при воспалении легких: головная боль, миалгия, боль и першение в горле, слабость и недомогание.
Общие симптомы воспаления легких
Наиболее распространенными являются общие симптомы воспаления легких: 1) температура тела выше 38 С, которая сохраняется более 3 дней (при отсутствии лечения) 2) симптомы интоксикации (бледность, сероватый цвет кожи, вялость, нарушения сна и аппетита).
7 Основных симптомов воспаления легких
Ряд симптомов могут свидетельствовать о развитии воспаления легких.
1. Кашель – главный симптом болезни.
2. Если простуда или грипп длится более 7 дней.
3. После симптомов кратковременного улучшения болезни наступает ухудшение.
4. Затрудненное дыхание – попытка глубоко вдохнуть приводит к приступу кашля.
5. Выраженная бледность кожи на фоне других симптомов ОРВИ (температура, насморк, кашель).
6. При невысокой температуре тела отличается одышка.
7. При высокой температуре тела не помогают жаропонижающие средства (парацетамол, панадол, эфералган).
Основные симптомы при различных типах воспаления легких
Симптомы атипичного воспаления легких
В последнее время распространено бессимптомное течение воспаления легких, при котором отсутствуют характерные для этой болезни симптомы (повышенная температура тела, кашель, не отходит мокрота). Атипичное воспаление легких начинают лечить поздно, поэтому для него характерно большое количество осложнений. Для атипичного воспаления легких характерны следующие симптомы: сухой, непродуктивный кашель, головная боль, миалгия, боль и першение в горле, слабость и недомогание. При этой форме воспаления легких отмечаются минимальные изменения на рентгенограмме. Атипичное воспаление легких характеризуется постепенным началом.
Симптомы воспаления легких: интоксикация (общая слабость, головные и мышечные боли, одышка, сердцебиение, бледность кожи, снижение аппетита), общие воспалительные проявления (озноб, повышение температуры тела), воспалительные изменения легких (сухой кашель, позже с выделением ржавой мокроты, боль в грудной клетке, кровохаркание, появление влажных хрипов), вовлечение других органов и систем.
Кроме того, воспаление легких может быть односторонним, если поражено только одно легкое и двухсторонней если больны оба легких. Воспаление легких может быть первичным, если оно выступает как самостоятельное заболевание и вторичным, если оно развилась на фоне другой болезни. К примеру, вторичное воспаление легких на фоне хронического бронхита.
Симптомы типичного воспаления легких
Симптомы типичного воспаления легких: резкое повышение температуры тела, кашель с обильным выделением гнойной мокроты, иногда отмечается плевральная боль.
При диагностике воспаления легких отмечают: укорочение перкуторного звука, жесткое дыхание, бронхофония, усиленное голосовое дрожание, сначала сухие, а затем влажные, крепитирующие хрипы, затемнение на рентгенограмме.
Симптомы крупозного воспаления легких
Возбудителем крупозного воспаления легких является пневмококк. Поэтому для крупозной пневмонии характерна масштабность и тяжесть течения.
Симптомы крупозного воспаления легких: острое начало, высокая температура тела (39-40 C);.одышка. Для крупозной пневмонии характерно поражение одной доли легкого, целого легкого или обоих легких. Тяжесть протекания заболевания зависит от общего объема пораженных крупозной пневмонией легких.
Диагностика воспаления легких .jpg)
При воспалении легких на рентгенограмме отчетливо виден очаг воспаления (долевое воспаление – в одной из долей легкого, обширный процесс). Для диагностики воспаления легких проводят лабораторный анализ содержимого мокроты, собранной при откашливании. Это позволяет установить причину воспаления легких (бактерии и вирусы свидетельствуют об инфекционном процессе). Также для диагностики воспаления легких применяют анализ крови. Повышенное содержание в крови лейкоцитов свидетельствует о бактериальной или вирусной природе возникновения воспаления легких.
Бронхоскопия для диагностики воспаления легких. В процессе бронхоскопии через тонкую видеотрубку, вставленную в нос или рот пациента, врач осматривает бронхи и может сделать забор слизистого содержимого с очага воспаления. Иногда при бронхоскопии врач выявляет большое количество жидкости (плевральный выпот). В таком случае нужна пункция легкого; а жидкость удаляют через длинную иглу. При необходимости жидкость удаляют из легких при помощи хирургической операции.
Воспаление легких: лечение народными средствами
Пневмония или воспаление легких это одно из серьезных заболеваний, которое требует полного излечения во избежание последующих осложнений. При тяжелых формах течения болезни обязательно нужна госпитализация, а процесс лечения медицинскими препаратами рекомендуется сочетать с употреблением средств народной медицины.
Далее мы опишем народные средства для лечения воспаления легких в домашних условиях. Но перед тем как их использовать ― проконсультируйтесь с врачом. А также будьте внимательны в плане наличия аллергии на некоторые из ингредиентов, которые предложены в каждом из рецептов лечения пневмонии.
Бальзам на медовой основе для лечения воспаления легких

Данное средство очень эффективно, оно помогает при бронхите и даже при такой тяжелой болезни, как туберкулез. Для приготовления лекарства понадобится трава девясила и зверобоя, которые следует взять в пропорции 3 ст. л к 1, перемешать и высыпать в кипящую воду, протомить на медленном огне полчаса.
Пока трава на плите, можно заняться медом. В липовый мед (2 стакана, если консистенция густая, то следует растопить мёд, используя водяную баню) влить 1 стакан теплого оливкового масла. Тщательно перемешать, затем влить охлажденный и процеженный травяной отвар. Еще раз все тщательно размешать и положить в холодильник. После 2 недель настаивания лекарство будет готово. Принимать по 1 ч. ложке бальзама 5 раз в день за полчаса до еды. Курс лечения 15 дней.
Алоэ от пневмонии

Лекарство на основе алоэ давно известно у народных знахарей, как одно из самых действенных народных средств для лечения воспаления легких. Готовится оно из 300 г мёда, 100 г воды и одного листа измельченного алоэ. Составляющие нужно перемешать и варить на слабом огне около двух часов. Готовое лекарство хранят в на холоде темном месте, взрослым рекомендуется принимать по 3 раза в день по 1 ст. л, детям — по 1 ч. л.
Чесночный компресс и чесночный настой
Для лечения пневмонии на водяной бане протомить в течении 3─5 мин. полкилограмма гусиного жира и 100 г чеснока, пропущенного через чесночницу или мясорубку. Тёплую мазь нанести толстым слоем на пергамент и положить на грудь, укутав сверху теплой тканью. Компресс делать на ночь на протяжении 2 недель, после этого на неделю можно сделать перерыв, а при надобности курс лечения воспаления легких повторить.
Параллельно с компрессами хорошо выпивать 1 стакан горячей смеси из молока, чеснока и овса. Она готовится из 1 стакана овса, 1 головки чеснока и 2 л молока. Все содержимое ставится в духовку на 1,5─2 часа. Затем смесь требуется профильтровать и выпить в максимально горячем состоянии (насколько это возможно, чтобы не обжечься).
Черная редька и мед

Для лечения воспаления легких взять большую черную редьку, вырезать внутри неё отверстие, в которое положить 2 ст. л мёда. Поставить редьку на горячую сковороду и выдерживать на медленном огне столько, сколько нужно, чтобы выделился сок. Смесь сока и меда принимать по 1 ч. л перед очередным приемом пищи.
Народное средство для лечения пневмонии: картофельное укутывание
Хорошим вспомогательным средством к основному лечению является картофельное укутывание. Надо отварить картошку в мундире, потом растолочь ее и перемешать, добавив по 1 ст. л растительного масла, горчицы и спирта. В мешочек из х/б ткани положить максимально горячую картофельную массу и приложить к груди, не затрагивая область сердца. Сверху компресс укрыть целлофаном, зафиксировать теплым платком или шарфом. Укутывание обычно делают на ночь и оно остается теплым до утра.
Лук с медом и сахаром
Потребуется полкилограмма мелко нашинкованного лука, 50 г меда, 400 г сахара. Все ингредиенты положить в посуду с эмалированными стенками, залить 1 л воды, вскипятить и на малом огне выдержать еще 3 часа. В итоге получится 1 л лекарства, которое нужно сберегать в холодильнике в герметичном сосуде. Употребляется средство в количестве 5-6 ст. л в день, лучше за полчаса до еды. Лекарство очень хорошо помогает при хронической пневмонии и бронхите. Пропив один курс, можно сделать 3-месячный перерыв, после чего возобновить прием лекарства.
Мать-и-мачеха с медом
Отвар обладает противовоспалительным, противомикробным и отхаркивающим действием. Для приготовления возьмите 1 ст. л сухих листьев, залить кипятком (200 мл) и выдержать на водяной бане (при кипении) 20 мин. Затем процедить, а оставшееся сырье отжать. Добавить кипятка, чтобы получилось 200 мл, и столовую ложку меда. Один стакан лекарства хватает на 3 приема, каждый день нужно готовить свежий отвар.
Медово-травяная смесь от воспаления легких
Данная смесь очень эффективна при лечении воспалении легких, плеврите, туберкулезе. Лекарство состоит из меда — полкилограмма, водки — 500 мл, полулитровой банки перемолотого на мясорубке алоэ, цвета бузины черной и пижмы, березовых почек — по 1 ст. л. Ко всем составляющим нужно еще добавить 1 ч. л сока, полученного из корня лопуха или 1 ст. л самого корня, истертого в кашицу.
Все части следует положить в 2-литровую банку, хорошо размешать и настаивать в темном месте 9 суток. Ежедневно утром и вечером содержимое надо перемешивать. После 9 дней смесь процедить, жмых промыть в 0,5 стакана водки и также отжать. Лекарство принимают за 30 мин. до еды каждый день (3 раза).
Лекарство на основе свиного внутреннего смальца

Отличное эффективное лекарство для лечения воспаления легких получается, если взять по 400 г масла сливочного, свиного смальца (внутреннего), сливок — все продукты должны быть свежими. Также потребуется 8 желтков домашних яиц, по 400 г сахара и хорошего настоящего мёда, 200 г порошка какао. В эмалированную емкость нужно положить смалец, мёд и масло. Какао соединить с сахаром, влить туда сливки, после чего добавить взбитые отдельно желтки.
Смесь соединить со смальцем, маслом и медом, все поставить на небольшой огонь, когда закипит ― снять. Принимать 3 раза в день по 1 ст. л за час до обеда, ужина или завтрака.

