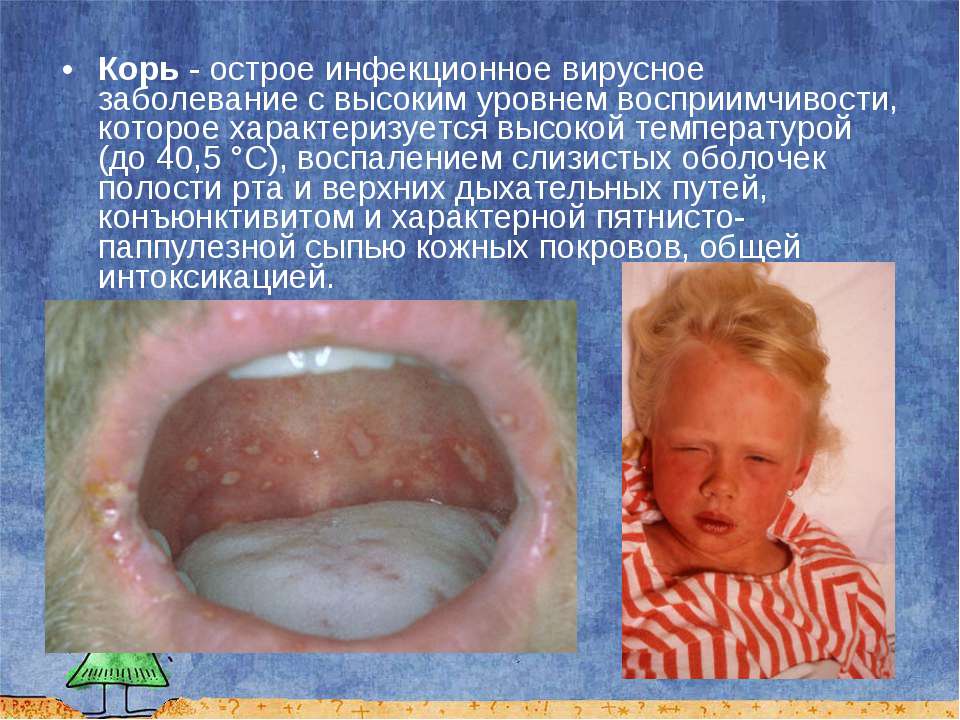
Корь

Корь — это одно из самых распространенных в мире острых вирусных антропонозных заболеваний, сопровождающееся интоксикацией, катаральным поражением верхних дыхательных путей и пятнисто-папулёзной экзантемой. Несмотря на наличие эффективных профилактических мер, она остается проблемой здравоохранения глобального масштаба .
Краткие исторические сведения
Заболевание известно со времён глубокой древности. Его подробное клиническое описание составили арабский врач Разес (IX век), англичане Т. Сиднэм и Р. Мортон (XVII век).

С XVIII века корь рассматривают как самостоятельную нозологию. Вирусную этиологию заболевания доказали А. Эндерсон и Д. Гольдбергер (1911). Возбудитель выделили Д. Эндерс и Т.К. Пиблс (1954). Эффективную серопрофилактику кори разработал Р. Дегквитц (1916-1920). Живую вакцину, применяемую с 1967 г. для плановой вакцинации, разработал Анатолий Александрович Смородинцев с соавторами (1960) .

Возможные осложнения.
В целом, являясь доброкачественным самоограничивающимся заболеванием, корь иногда может быть причиной целого ряда осложнений.
Поражение коревым вирусом слизистой оболочки дыхательных путей может служить причиной крупа, бронхита, бронхиолита или реже интерстициальной гигантоклеточной пневмонии, развивающейся у детей, страдающих тяжелыми системными заболеваниями (лейкоз, врожденный иммунодефицит, тяжелая дистрофия) и характеризующейся выраженными респираторными симптомами, легочной инфильтрацией, а также наличием в легких многоядерных гигантских клеток. Эти симптомы не всегда сопровождаются типичными коревыми высыпаниями. Конъюнктивит, который, как правило, наблюдается при не осложненном течении кори, иногда может привести к изъязвлению роговицы, кератиту и слепоте.
Примерно у 20% больных корью отмечается миокардит, характеризующийся транзиторными изменениями на ЭКГ, однако при этом клинические признаки поражения сердца наблюдаются редко.
Острый транзиторный гломерулонефрит также отмечался в острой фазе болезни. Коревая инфекция у беременных примерно в 20% случаев приводит к гибели плода.
У детей частым осложнением при кори является бактериальный средний отит. В тропических странах течение кори может осложниться стоматитом, вероятно, бактериального генеза и последующим развитием комы.
Клинически выраженный энцефаломиелит отмечается у 1 на 1000 больных корью. Первые признаки болезни проявляются через 5—7 дней после появления высыпаний, однако они могут возникнуть за 10 дней до появления сыпи либо через 24 дня после этого.
При коревом энцефаломиелите смертность достигает 10%, и наряду с этим описаны признаки стойких поражений центральной нервной системы, включая психические нарушения, эпилепсию и параличи.
Через 3—15 дней от начала кори может возникнуть тромбоцитопения, приводящая к развитию пурпуры, равно как и к кровотечениям из слизистых оболочек полости рта, кишечника и мочевых путей
2. ХАРАКТЕРИСТИКА ВОЗБУДИТЕЛЯ.
Этиология.
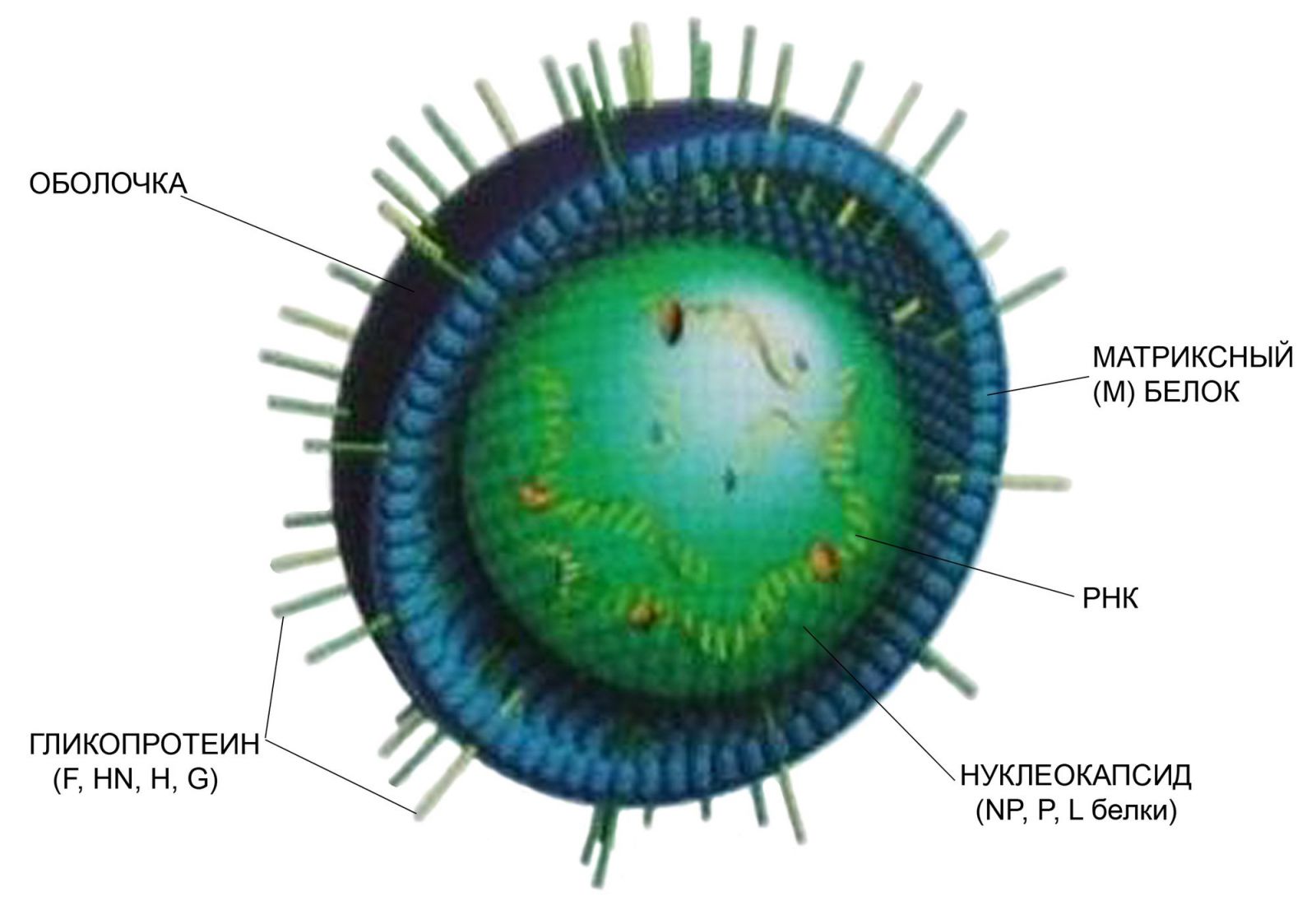
Возбудитель - РНК-геномный вирус рода Morbillivirus семействаParamyxoviridae . Вирион имеет диаметр 150-250 нм, окружен оболочкой с гликопротеиновыми шипами. Под оболочкой находится спиральный нуклеокапсид, состоящий из нефрагментированной линейной однонитевой минус РНК, связанной с белками: нуклеопротеином (NP), поддерживающим геномную структуру; полимеразой-фосфопротеином (Р), и большим (L) белком. Нуклеокапсид ассоциирован с матриксным (М) белком, расположенным под оболочкой вириона. Оболочка вириона содержит шипы – два гликопротеина: белок слияния (F – англ.fusion), который вызывает слияние мембран вируса и клетки; прикрепительный белок (гемагглютинин-нейраминидаза [HN], гемагглютинин [H], или [G] белок) [см. рис.]. F-белок активизируется протеолитическим расщеплением с образованием F1-, F2-гликопротеинов .

Все известные штаммы вируса принадлежат к одному серовару; антигенная структура сходна с возбудителями парагриппа и эпидемического паротита .
Резистентность.

Вирус малоустойчив во внешней среде: быстро инактивируется под влиянием солнечного света, ультрафиолетовых лучей, при нагревании до 50°С, поэтому дезинфекцию при кори не проводят. При комнатной температуре сохраняет активность около 1-2 сут, при низкой температуре - в течение нескольких недель. Оптимальная температура для сохранения вируса - (-15)-(-20) °С .
Культивирование.
При размножении вируса в клеточных культурах наблюдается характерный цитопатический эффект (образование гигантских многоядерных клеток – симпластов), появление цитоплазматических и внутриядерных включений, феномен гемадсорбции и бляшкообразование под агаровым покрытием .
3. ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА ЗАБОЛЕВАНИЯ.
Эпидемиология
Резервуар и источник инфекции - больной человек, выделяющий вирус с последних 1-2 суток инкубационного периода, в течение всего продромального периода (за 3-4 дня до появления сыпи) и в первые 4 дня высыпаний. При осложнениях, иногда сопровождающих болезнь, возможно удлинение заразного периода до 10 сут с момента появления сыпи.
«Здоровое» носительство невозможно. Обнаружение в сыворотке крови части людей специфических противокоревых антител, несмотря на отсутствие указания о перенесении болезни, вероятно связано с дефектами её диагностики.
Механизм передачи - аэрозольный, путь передачи - воздушно-капельный. В составе носоглоточной слизи вирус выделяется из организма при кашле, чихании, разговоре и даже при дыхании. С потоком воздуха может разноситься на значительное расстояние.
Заражение может произойти при вдыхании воздуха в помещении, где незадолго до этого находился больной корью. Вследствие низкой устойчивости во внешней среде передача вируса контактно-бытовым путём невозможна. При заболевании беременной корью возможна реализация вертикального пути передачи инфекции.
Контагиозность людей очень высокая, постинфекционный иммунитет, как правило, пожизненный. Повторные заболевания корью крайне редки.
Основные эпидемиологические признаки. Развитие эпидемического процесса кори определяют следующие основные факторы:
- абсолютная восприимчивость людей;
- пожизненная невосприимчивость у переболевших;
- аэрозольный механизм передачи;
- слабая устойчивость вируса во внешней среде;
- интенсивность и характер общения людей.
Патогенез
Воротами инфекции служат слизистые оболочки верхних дыхательных путей и, возможно, конъюнктивы.
После первичной репликации в эпителиальных клетках и регионарных лимфатических узлах возбудитель проникает в кровь, первичная вирусемия развивается уже в инкубационном периоде. В результате вирус диссеминирует, фиксируется в различных органах и вторично накапливается в клетках макрофагальной системы. В органах (лимфатических узлах, миндалинах, лёгких, кишечнике, печени и селезёнке, миелоидной ткани костного мозга) развиваются небольшие воспалительные инфильтраты с пролиферацией ретикулоэндотелия и образованием многоядерных гигантских клеток. В инкубационном периоде количество вирусов в организме ещё сравнительно невелико и может быть нейтрализовано введением противокоревого иммуноглобулина лицам, контактировавшим с больным корью, не позднее 5-го дня после контакта.
С появлением катаральных симптомов заболевания совпадает возникновение второй волны вирусемии. Максимальная концентрация вируса в крови сохраняется в течение всего катарального периода и первого дня высыпаний, затем резко падает. К 5-му дню высыпаний в крови появляются вируснейтрализующие антитела, a вирус уже не обнаруживают.
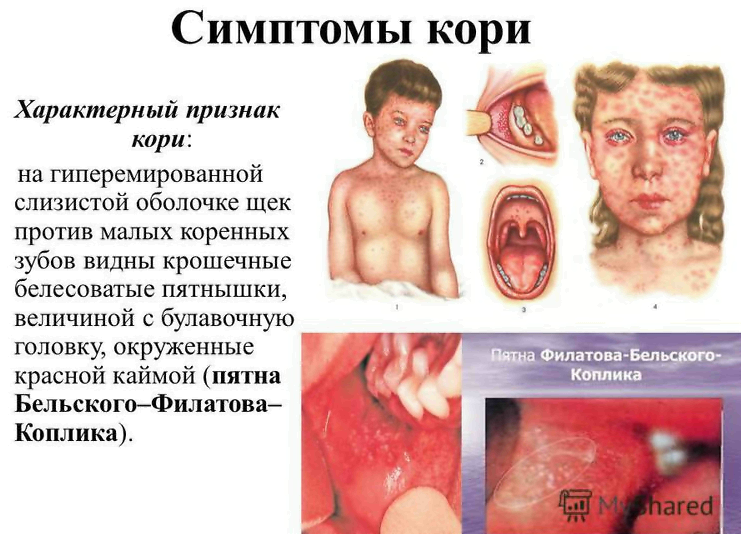
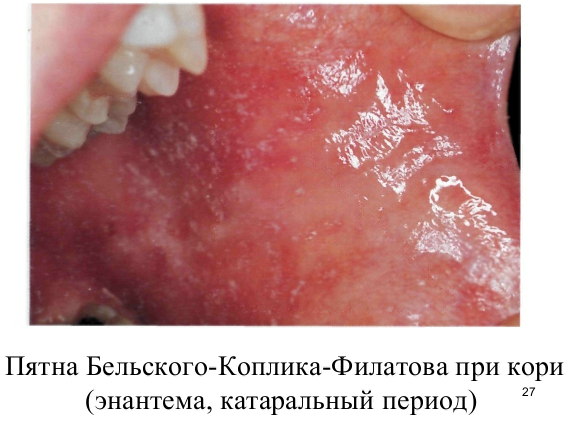
Обладая тропностью к эпителиальным клеткам слизистых оболочек и ЦНС, вирус в основном поражает верхние отделы дыхательных путей (иногда также бронхи и лёгкие), конъюнктиву, в незначительной степени ЖКТ. Развивается воспаление с появлением гигантских клеток в лимфоидных образованиях кишечника, а также в ЦНС, вследствие чего появляется возможность развития осложнений в виде менингитов и менингоэнцефалитов. Белковые компоненты вируса и биологически активные вещества, высвобождающиеся в ответ на циркуляцию вируса, придают катаральному воспалению в поражённых органах инфекционно-аллергический характер. Специфический воспалительный очаговый процесс с аллергической реакцией, дистрофией эпителия, увеличением проницаемости сосудов, периваскулярной инфильтрацией и отёком лежит в основе формирования коревой энантемы, пятен Филатова-Коплика-Вельского на слизистой оболочке щёк и губ, а позже и экзантемы.
Системное поражение лимфоидной ткани, макрофагальных элементов, отделов ЦНС (ретикулярной формации, подбугровои области и др.) приводит к транзиторному подавлению гуморальных и клеточных иммунных реакций. Ослабление активности неспецифических и специфических факторов защиты, свойственное кори, обширные поражения слизистых оболочек респираторного тракта и ЖКТ, а также снижение витаминного обмена с дефицитом витаминов С и А составляют группу факторов, способствующих возникновению разнообразных бактериальных осложнений.
После выздоровления формируется иммунитет с пожизненным сохранением противокоревых антител в крови. Вместе с тем считают, что вирус может длительно оставаться в организме человека и быть виновником развития медленной инфекции в форме рассеянного склероза, подострого склерозирующего панэнцефалита, а также, возможно, некоторых системных заболеваний - системной красной волчанки, системной склеродермии, ревматоидного артрита.
Клиническая картина
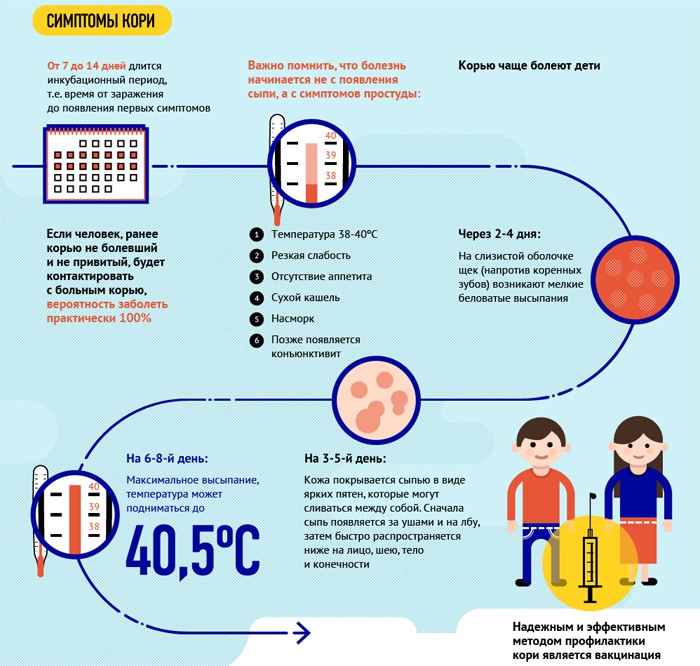
Инкубационный период составляет в среднем 1-2 нед, при пассивной иммунизации иммуноглобулином он может удлиняться до 3-4 нед. Существующие клинические классификации выделяют типичную форму кори различных степеней тяжести и атипичную форму. Цикличность течения заболевания в типичной форме позволяет выделить три последовательных периода клинических проявлений кори:
- катаральный период;
- период высыпания;
- период реконвалесценции.
Катаральный период начинается остро. Появляются общее недомогание, головная боль, снижение аппетита, нарушения сна. Повышается температура тела, при тяжёлых формах она достигает 39-40°С. Признаки интоксикации у взрослых больных выражены значительно больше, чем у детей. С первых дней болезни отмечают насморк с обильными слизистыми, иногда слизисто-гнойными выделениями. Развивается навязчивый сухой кашель, у детей он часто становится грубым, «лающим», сопровождается осиплостью голоса и (в ряде случаев) стенотическим дыханием. Одновременно развивается конъюнктивит с отёчностью век, гиперемией конъюнктив, инъекцией склер и гнойным отделяемым. Нередко по утрам веки слипаются. Больного раздражает яркий свет. При осмотре больных корью детей выявляют одутловатость лица, гиперемию слизистой оболочки ротоглотки, зернистость задней стенки глотки. У взрослых эти симптомы выражены незначительно, но наблюдают лимфаденопатию (преимущественно шейных лимфатических узлов), прослушивают жёсткое дыхание и сухие хрипы в лёгких. У части больных отмечают непродолжительный кашицеобразный стул.
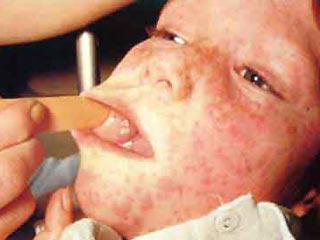
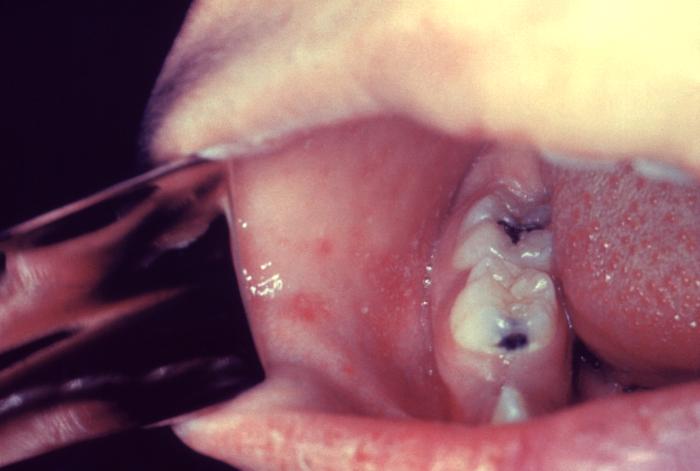
На 3-5-й день самочувствие больного несколько улучшается, снижается лихорадка. Однако через день вновь усиливаются проявления интоксикации и катарального синдрома, температура тела поднимается до высоких цифр. В этот момент на слизистой оболочке щёк напротив малых коренных зубов (реже на слизистой оболочке губ и дёсен) можно обнаружить кардинальный клинический диагностический признак кори - пятна Филатова-Коплика-Вельского. Они представляют собой несколько выступающие и плотно фиксированные белые пятна, окружённые тонкой каймой гиперемии (вид «манной каши»). У детей элементы обычно исчезают с появлением экзантемы, у взрослых могут сохраняться в течение первых её дней. Несколько раньше пятен Филатова-Коплика-Вельского или одновременно с ними на слизистой оболочке мягкого и частично твёрдого нёба появляется коревая энантема в виде красных пятен неправильной формы, величиной с булавочную головку. Через 1-2 сут они сливаются и теряются на общем гиперемированном фоне слизистой оболочки.
В это же время при нарастании симптомов интоксикации иногда можно наблюдать диспептические явления. В целом катаральный период продолжается 3-5 дней, у взрослых иногда затягивается до 6-8 сут.
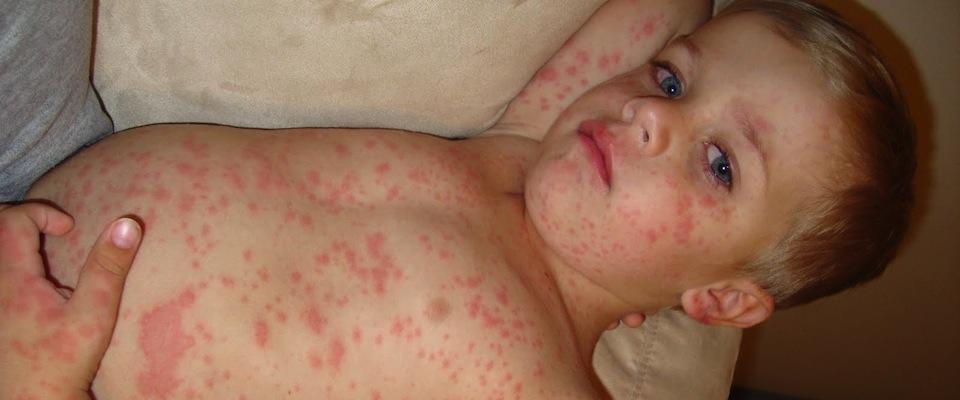
Период высыпания сменяет катаральный период. Характерно появление яркой пятнисто-папулёзной экзантемы, имеющей тенденцию к слиянию и образованию фигур с участками здоровой кожи между ними.
- В первый день элементы сыпи появляются за ушами, на волосистой части головы, затем в тот же день возникают на лице и шее, верхней части груди.
- На 2-й день высыпания сыпь покрывает туловище и верхнюю часть рук.
- На 3-е сутки элементы экзантемы выступают на нижних конечностях и дистальных отделах рук, а на лице бледнеют.
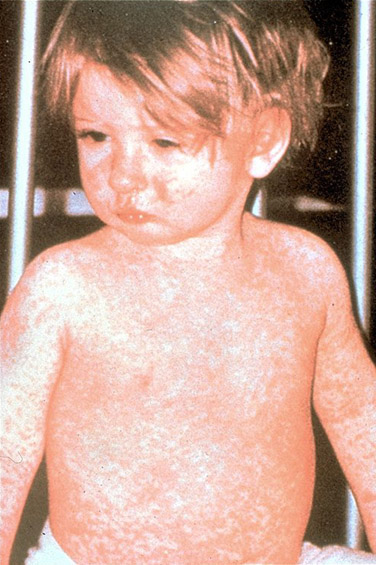
Нисходящая последовательность высыпаний характерна для кори и служит очень важным дифференциально-диагностическим признаком. У взрослых сыпь бывает обильнее, чем у детей, она крупнопятнисто-папулёзная, часто сливная, при более тяжёлом течении заболевания возможно появление геморрагических элементов.
Период высыпания сопровождает усиление катаральных явлений - насморка, кашля, слезотечения, светобоязни - и максимальная выраженность лихорадки и других признаков токсикоза. При обследовании больных часто выявляют признаки трахеобронхита, умеренно выраженные тахикардию и артериальную гипотензию.
Период реконвалесценции (период пигментации)проявляется улучшением общего состояния больных: их самочувствие становится удовлетворительным, нормализуется температура тела, постепенно исчезают катаральные симптомы. Элементы сыпи бледнеют и угасают в том же порядке, в каком они появлялись, постепенно превращаясь в светло-коричневые пятна. В последующем пигментация исчезает за 5-7 дней. После её исчезновения можно наблюдать отрубевидное шелушение кожи, в основном на лице. Пигментация и шелушение также служат диагностически важными, хотя и ретроспективными признаками кори.
В этот период отмечают снижение активности неспецифических и специфических факторов защиты (коревая анергия). Реактивность организма восстанавливается медленно, в течение нескольких последующих недель и даже месяцев сохраняется пониженная сопротивляемость к различным патогенным агентам.
Атипичные формы кори.

Митигированная корь, развивается у лиц, получивших пассивную или активную иммунизацию против кори или ранее переболевших ею. Отличается более длительным инкубационным периодом, лёгким течением с мало выраженной или совсем не выраженной интоксикацией, сокращённым катаральным периодом. Пятна Филатова-Коплика-Вельского чаще всего отсутствуют. Сыпь типична, но высыпание может возникнуть одновременно по всей поверхности туловища и конечностей или иметь восходящую последовательность.
Абортивная корь также относится к атипичным формам заболевания. Начинается как типичная форма, но прерывается через 1-2 дня от начала болезни. Сыпь появляется только на лице и туловище, повышение температуры тела наблюдают обычно только в первый день высыпаний.
Также встречают субклинические варианты кори, выявляемые только при серологическом исследовании парных сывороток крови .
4. ПРИНЦИПЫ МИКРОБИОЛОГИЧЕСКОЙ ДИАГНОСТИКИ.
Дифференциальная диагностика
Корь следует дифференцировать от краснухи, скарлатины, псевдотуберкулёза, аллергических (лекарственных и др.) дерматитов, энтеровирусных инфекций, сывороточной болезни и других заболеваний, сопровождающихся появлением кожных высыпаний.
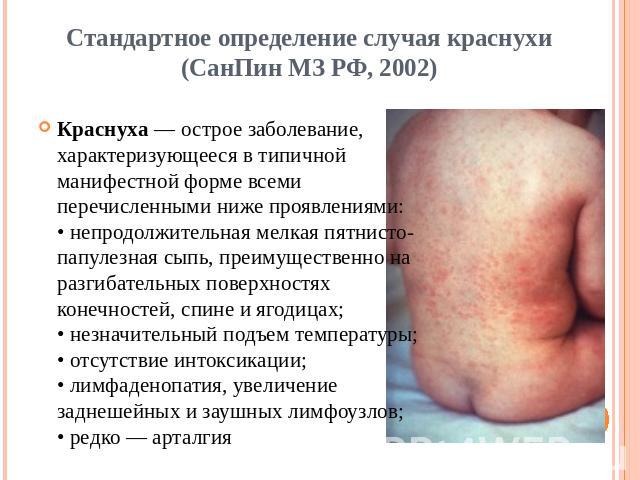
Корь отличает комплекс основных клинических проявлений в катаральном периоде: интоксикация, насморке обильными выделениями, навязчивый грубый, «лающий» кашель, осиплость голоса, выраженный конъюнктивит с отёчностью век, инъекцией сосудов склер и гнойным отделяемым, фотофобия, появление кардинального клинического диагностического признака - пятен Филатова-Коплика-Вельского на 3-5-й день болезни. Затем возникает яркая пятнисто-папулёзная экзантема, имеющая тенденцию к слиянию. Очень важным дифференциально-диагностическим признаком, характерным для кори (за исключением митигированной), является нисходящая последовательность высыпаний .
Лабораторная диагностика
В продромальном периоде кори часто отмечается лейкопения, а при наличии лейкоцитоза следует подумать о вторичной бактериальной инфекции или о других осложнениях. Выраженная лимфоцитопения (менее 2- Ю^/л лимфоцитов) относится к неблагоприятным прогностическим признакам. В продромальном периоде и на ранней стадии появление сыпи в окрашенных мазках мокроты, носовой слизи или мочи можно обнаружить многоядерные гигантские клетки, кроме того, вирус кори можно выделить путем инокуляции этих же материалов в соответствующие культуры клеток. Коревой антиген выявляют при окраске флюоресцирующими антителами инфицированных эпителиальных клеток дыхательных или мочевых путей. Серологически диагностика кори проводится с применением реакции связывания комплемента (РСК), иммуноферментного анализа (ИФА), реакции иммунофлюоресценции (РИФ) и реакции торможения гемагглютинации (РТГА). В спинномозговой жидкости больных с коревым энцефаломиелитом количество белка колеблется от 48 до 2400 мг/л и лимфоцитов обычно от 5•106/л до 99•106/л , хотя описаны случаи, когда оно достигало 1•109/л. Возбудители вторичных бактериальных инфекций выявляются посредством посевов на соответствующие питательные среды.
5. ПРИНЦИПЫ ЛЕЧЕНИЯ И ПРОФИЛАКТИКИ ЗАБОЛЕВАНИЯ.
Лечение
Неосложнённые формы чаще лечат на дому.
.png)
Госпитализируют больных с тяжёлыми и осложнёнными формами, а также по эпидемиологическим показаниям. Длительность постельного режима зависит от степени интоксикации и её длительности. Специальной диеты не требуется. Этиотропная терапия не разработана. С интоксикацией борются назначением большого количества жидкости. Проводят уход за полостью рта и глазами. Исключают раздражающее воздействие прямого солнечного и яркого искусственного света. Также назначают антигистаминные и симптоматические препараты. Существуют сообщения о позитивном эффекте интерферона (лейкинферона) при назначении в ранние сроки болезни взрослым больным. В некоторых случаях, при тяжёлом и осложнённом течении кори, возможно назначение антибиотиков. При коревом энцефалите необходимо применять большие дозы преднизолона под прикрытием антибактериальных препаратов .
Эпидемиологический надзор
В условиях спорадической заболеваемости важны активный и систематический сбор, анализ и оценка необходимой информации, постоянный обмен ею между всеми заинтересованными службами и ведомствами. Прежде всего эпидемиологический надзор включает отслеживание широты охвата прививками, иммунологический контроль привитости и защищённости детей. Ретроспективный и оперативный анализы заболеваемости направлены на выявление факторов риска заболеваемости населения. Один из принципов эпидемиологического надзора за корью - использование классификации случаев этой инфекции.
- Случай острого заболевания, при котором отмечен один или несколько типичных клинических признаков кори, классифицируют как «подозрительный».
- Случай острого заболевания, при котором выявлены клинические признаки, отвечающие «стандартному определению» случая кори, и эпидемиологическая связь с другим подозрительным или подтверждённым случаем данной болезни классифицируют как «вероятный».
- Случай кори, классифицированный как «подозрительный» или «вероятный», после лабораторного подтверждения диагноза реклассифицируют как «подтверждённый».
Выборочные серологические обследования направлены на получение сведений об иммунологической структуре различных социально-возрастных групп населения. Необходимо также анализировать сведения о биологической активности отдельных серий ЖКВ. В последние годы в связи с перспективой ликвидации кори в глобальном масштабе появилась потребность осуществления вирусологического мониторинга за «дикими» штаммами возбудителя кори .
Профилактические мероприятия
Для активной иммунопрофилактики кори применяют живую коревую вакцину (ЖКВ). Её готовят из вакцинного штамма Л-16, выращенного в культуре клеток эмбрионов японских перепелов. В Украине разрешено применение ЖКВ «Рувакс» (Авентис-Пастер, Франция), комплексной вакцины против кори, краснухи и паротита ММР (Мерк Шарп Доум, США).
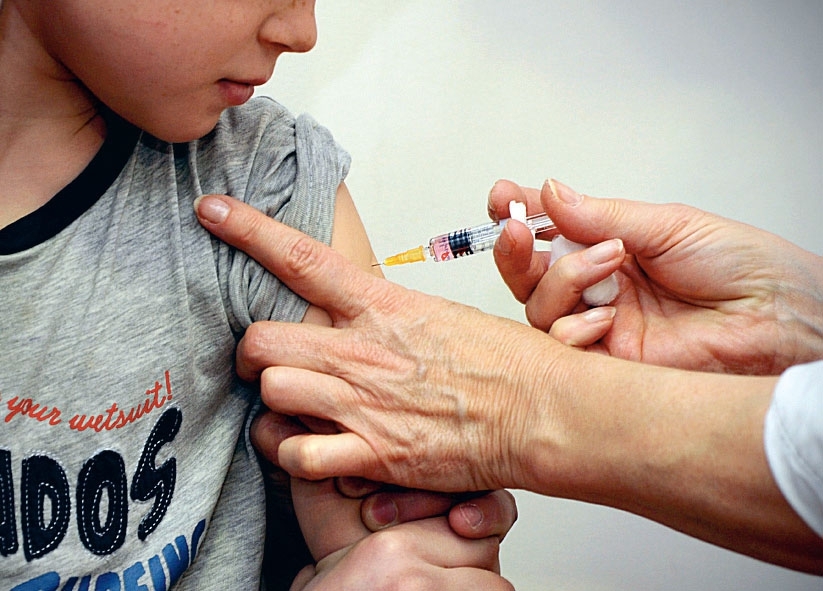
Живую коревую вакцину прививают детям, не болевшим корью, с 12-15-месячного возраста. Ревакцинацию проводят так же, как и вакцинацию, однократно в 6 лет, перед поступлением в школу. Её цель - защита детей, у которых по той или иной причине иммунитет не сформировался. Иммунизация не менее 95% детей обеспечивает хороший защитный эффект. Для контроля за состоянием иммунитета населения проводят выборочные серологические исследования. Региональный комитет ВОЗ для Европы на 48-й сессии (1998) принял в качестве целей программу «Здоровье 21», предусматривающую элиминацию кори из Региона к 2007 г. или раньше. К 2010 г. элиминация заболевания должна быть зарегистрирована и сертифицирована в каждой стране. Пассивную иммунопрофилактику проводят введением противокоревого иммуноглобулина .
Мероприятия в эпидемическом очаге
Больного госпитализируют по клиническим и эпидемиологическим показаниям. На дому изоляцию прекращают через 4 дня после появления сыпи, а при осложнениях - через 10 дней. В организованных коллективах, где выявлены случаи заболевания корью, проводят срочную вакцинацию всем непривитым и не болевшим корью, а также лицам, у которых нет сведений о заболевании корью или вакцинации. Пассивная иммунизация (однократное введение иммуноглобулина в первые 5 дней после контакта с больным) показана детям до 3 лет, беременным, больным туберкулёзом и лицам с ослабленной иммунной системой. В очаге инфекции устанавливают медицинское наблюдение за не болевшими корью с 8-го по 17-й, а для получивших иммуноглобулин - по 21-й день. Длительность разобщения детей дошкольного возраста, не болевших корью, составляет 17 и 21 день (в случае введения иммуноглобулина). Привитые дети и переболевшие разобщению не подлежат. В детских учреждениях группы следует изолировать и разместить с учётом сроков разобщения. При появлении в группе новых случаев заболевания разобщение удлиняют на срок, исчисляемый с момента изоляции последнего заболевшего. При возможности такую группу переводят на круглосуточное пребывание .
ЗАКЛЮЧЕНИЕ.

Высокая и всеобщая восприимчивость к кори в сочетании с лёгкостью передачи возбудителя обусловливает её широкое распространение в первую очередь среди детей. В довакцинальный период заболевание было распространено повсеместно и было одной из основных причин смертности детей раннего возраста. В настоящее время корь относят к числу инфекций, подлежащих ликвидации в соответствии с программой ВОЗ. В некоторых странах её уже не регистрируют. В доиммунизационный период отмечали периодические подъёмы заболеваемости с интервалом 2-4 года, высокую очаговость, зимне-весеннюю сезонность и преимущественное поражение детей дошкольного возраста. Эпидемический процесс при кори зависит от уровня коллективного иммунитета, определяемого долей переболевших корью среди населения. Массовая иммунизация внесла изменения в эпидемиологические проявления инфекции: увеличила интервалы между подъёмами заболеваемости до 8-10 лет, сместила сезонность на весенне-летние месяцы, а также способствовала «повзрослению» инфекции. В настоящее время нередки случаи заболевания подростков и взрослых (студентов, военнослужащих и т.д.). Максимум заболеваемости корью приходится на декабрь-май (65% случаев), доля взрослых лиц (старше 14 лет) составляет 70-80%, наивысшие показатели очаговости характерны для вузов, ПТУ, техникумов. «Повзросление» кори привело к увеличению в структуре заболеваемости удельного веса тяжёлых и среднетяжёлых клинических форм.
Несмотря на то что вакцинопрофилактику кори у нас в стране проводят с 1967г., в последнее время на многих территориях страны отмечен рост заболеваемости. Крупные вспышки заболевания зарегистрированы в детских дошкольных учреждениях и школьных организованных коллективах. Весьма реальна возможность возникновения внутрибольничных спорадических заболеваний корью и даже вспышек этой инфекции. Нестабильность эпидемиологической ситуации в значительной мере связана с упущениями в стратегии вакцинопрофилактики .
