Скарлатина
Скарлатина у детей и взрослых симптомы
Скарлатина обычно начинается с одного из следующих симптомов: больное воспаленное горло, рвота, высокая температура, головная боль. В течение одно-двух первых дней сыпь не появляется. Начинается она с влажных теплых частей тела, таких, как боковые части груди, пах, спина, на которой лежит ребенок. С расстояния она кажется состоящей из одинаковых красных пятен, но если приглядеться, видно, что каждое пятно состоит из крошечных красных точек на воспаленной коже. Сыпь может захватить все тело и лицо, но область вокруг рта обычно остается бледным. Горло краснеет, иногда очень сильно, и спустя какое-то время краснеет и язык, сначала по краям. Когда у ребенка поднимается температура и болит горло, вы, конечно, должны вызвать врача.
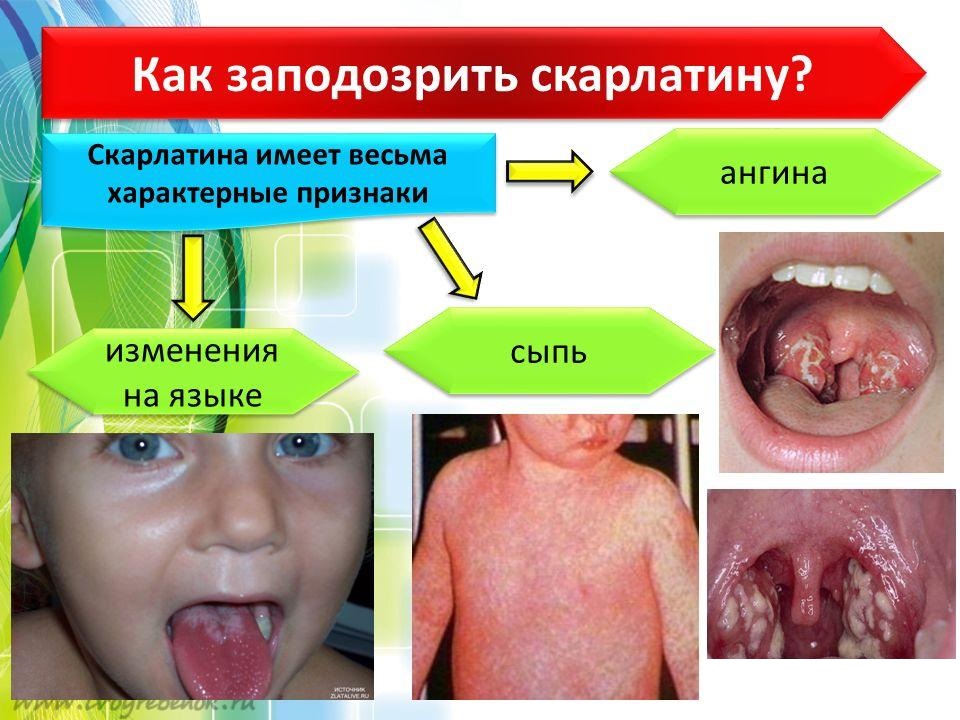
Скарлатина — острое инфекционное заболевание, относится к стрептококковой инфекции, вызываемые гемолитическим стрептококком. Характеризуется симптомами интоксикации, ангиной и высыпаниями на коже.
Краткие исторические сведения
Скарлатина известна с давних времен. Название болезни «скарлатина» происходит от латинского слова «scarlatum», что означает «ярко-красного цвета». Такое название болезнь получила, очевидно, из-за характерных для нее ярко-красных высыпаний на коже и слизистых оболочках.

Русское название болезни происходит от английского scarlet fever - «пурпурная лихорадка» - так называли скарлатину в конце XVII века. Стрептококковая этиология скарлатины, предполагавшаяся Г.Н. Габричевским и И.Г. Савченко (1905), доказана работами В.И. Иоффе, И.И. Левина, супругов Дик, Ф. Гриффта и Р. Лэнсфилд (30-40-е годы XX века). Большой вклад в изучение заболевания внесли Н.Ф. Филатов, И.Г. Савченко, А.А. Колтыпин, В.И. Молчанов и другие известные русские врачи.

Этиология скарлатины.
Возбудитель скарлатины — Streptococcus pyogenes (ранее называемый S.haemolyticus) — β-гемолитический стрептококк группы А, относится к роду Streptococcus; шаровидные или овоидные аспорогенные, грамположительные, хемоорганотрофные факультативно-аэробные бактерии рода Streptococcus, сем. Streptococcaceae.
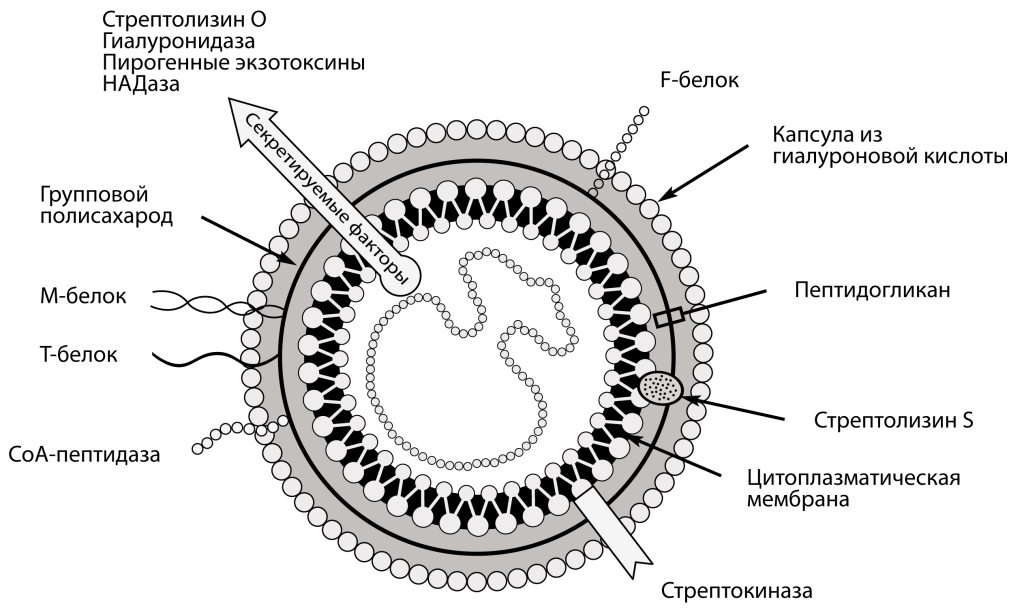
Располагаются попарно или цепочками, неподвижны. Образуют капсулу, легко превращаются в L-форму. Гемолитические стрептококки делятся по группоспецифическому полисахариду на 17 серологических групп, которые обозначаются буквами (от А до S). Сама группа А в свою очередь делится на 55 сероваров в зависимости от наличия тех или иных типоспецифических антигенов М и Т. Содержит и продуцирует различные субстанции и токсины (стрептолизины, стрептокиназу, стрептодорназу — стрептококковая ДНКаза и др.). Общим для всех серотипов является эритрогенный токсин (термолабильная фракция токсина Дика). Ведущими являются 1, 2, 4, 10-й и 27-й серовары.
Отличительным признаком гемолитического стрептококка является свойство вырабатывать гемолитический яд, вследствие чего при росте его на средах с кровью последняя гемолизируется. При посеве гемолитического стрептококка на чашке с кровяным агаромчерез 24 часа вокруг его колонии появляется зона просветления диаметром в 2—3 мм.
Вне человеческого организма стрептококк долго сохраняет жизнеспособность. Температуру в 60° он выдерживает до 2 часов. Кипячение, так же как и растворы сулемы 1 : 1 500 и карболовой кислоты 1 : 200, убивает стрептококка в 15 минут.
Начатые русским ученым Габричевским работы об этиологической роли гемолитического стрептококка при скарлатине и установление американскими супругами Дик в 1923 г. токсигенной способности скарлатинозных рас гемолитического стрептококка значительно двинули вперед наши знания о скарлатине. Важным результатом этих работ явилось введение при скарлатине методов специфического лечения и профилактики.


Гемолитического стрептококка можно обнаружить в слизи зева у громадного большинства скарлатинозных больных с начала заболевания, а в дальнейшем течении скарлатины — в очагах местных поражений при отитах, мастоидитах, лимфаденитах, артритах, в некоторых случаях и в крови. Гемолитический стрептококк, выделенный из организма скарлатинозного больного, при росте на жидких питательных средах вырабатывает токсин. Внутрикожное введение 0,1—0,2 сильно разведенного токсина скарлатинозного стрептококка вызывает на месте укола у лиц, чувствительных к этому токсину, через 4—6 часов после впрыскивания красноту, которая через сутки достигает размеров 0,5—3 см, редко больше. Это — положительная реакция Дика. Одной кожной дозой считают минимальное количество токсина, которое дает еще ясную реакцию у чувствительных лиц.
Реакция Дика никогда не вызывает каких-либо общих расстройств и ее можно безбоязненно применять в любом возрасте и при любом состоянии здоровья.
По данным Цингера (США), положительная реакция Дика составляла в возрасте 0—6 месяцев 44,8%, 6 месяцев —3 лет — 65—71%, 3—5 лет—56—46%, 5—20 лет — 37 — 24% и у взрослых — 18%. Эти данные получили подтверждение и в других странах. Таким образом, лица, восприимчивые к скарлатине, чаще дают положительную реакцию Дика, тогда как у взрослых и грудных детей обладающих относительным иммунитетом, реакция Дика в большинстве случаев отсутствует. Она обычно отсутствует и после перенесенной скарлатины. Очевидно, между характером реакции данного субъекта и его восприимчивостью к скарлатине существует определенная зависимость, поэтому реакцией Дика и пользуются для определения иммунитета к скарлатине.
Подкожное введение, особенно чувствительному ребенку, больших количеств (несколько тысяч кожных доз) токсина может вызвать у него явления отравления: через 8—20 часов повышается температура, возникает состояние разбитости, появляется мелкоточечная скарлатиноподобная сыпь, ангина, рвота. Эти симптомы проходят через 1—2 суток, но они с полной очевидностью доказывают, что ранний синдром скарлатины зависит от отравления больного организма токсином гемолитического стрептококка. Путем иммунизации лошадей токсином скарлатинозного гемолитического стрептококка получается лечебная сыворотка, дающая благоприятный терапевтический эффект при применении ее в первые дни заболевания. Лечение скарлатины сывороткой вошло в практику большинства крупных больниц. Наконец, активная иммунизация детей вакциной, состоящей из тел убитых скарлатинозных гемолитических стрептококков и токсина, повышает устойчивость к скарлатине.
Гемолитический стрептококк чувствителен к антибиотикам — пенициллину, макролидаму, тетрациклину и др.
Патогенез (что происходит?) во время Скарлатины:
Возбудитель проникает в организм человека через слизистые оболочки зева и носоглотки, в редких случаях возможно заражение через слизистые оболочки половых органов или повреждённую кожу. В месте адгезии бактерий формируется местный воспалительно-некротический очаг. Развитие инфекционно-токсического синдрома обусловлен в первую очередь поступлением в кровоток эритрогенного токсина стрептококков (токсина Дика), а также действием пептидогликана клеточной стенки. Токсинемия приводит к генерализованному расширению мелких сосудов во всех органах, в том числе в кожных покровах и слизистых оболочках, и появлению характерной сыпи. Синтез и накопление антитоксических антител в динамике инфекционного процесса, связывание ими токсинов в последующем обусловливают уменьшение и ликвидацию проявлений токсикоза и постепенное исчезновение сыпи. Одновременно развиваются умеренные явления периваскулярной инфильтрации и отёка дермы. Эпидермис пропитывается экссудатом, его клетки подвергаются ороговению, что в дальнейшем приводит к шелушению кожи после угасания скарлатинозной сыпи. Сохранение прочной связи между ороговевшими клетками в толстых слоях эпидермиса на ладонях и подошвах объясняет крупнопластинчатый характер шелушения в этих местах.
Компоненты клеточной стенки стрептококка (групповой А-полисахарид, пептидогликан, белок М) и внеклеточные продукты (стрептолизины, гиалуронидаза, ДНК-аза и др.) обусловливают развитие реакций гиперчувствительности замедленного типа, аутоиммунных реакций, формирование и фиксацию иммунных комплексов, нарушения системы гемостаза. Во многих случаях их можно считать причиной развития гломерулонефрита, артериитов, эндокардитов и других осложнений иммунопатологического характера.
Из лимфатических образований слизистой оболочки ротоглотки возбудители по лимфатическим сосудам попадают в регионарные лимфатические узлы, где происходит их накопление, сопровождающееся развитием воспалительных реакций с очагами некроза и лейкоцитарной инфильтрации. Последующая бактериемия в некоторых случаях может привести к проникновению микроорганизмов в различные органы и системы, формированию гнойно-некротических процессов в них (гнойного лимфаденита, отита, поражений костной ткани височной области, твёрдой мозговой оболочки, височных синусов и т.д.).
Симптомы Скарлатины:

Инкубационный период колеблется от 1 до 10 дней. Типичным считают острое начало заболевания; в некоторых случаях уже в первые часы болезни температура тела повышается до высоких цифр, что сопровождается недомоганием, головной болью, слабостью, тахикардией, иногда болями в животе. При высокой лихорадке в первые дни заболевания больные возбуждены, эйфоричны и подвижны или, наоборот, вялы, апатичны и сонливы. Вследствие выраженной интоксикации часто бывает рвота. Вместе с тем следует подчеркнуть, что при современном течении скарлатины температура тела может быть невысокой.
Возникают боли в горле при глотании. При осмотре больных наблюдают яркую разлитую гиперемию миндалин, дужек, язычка, мягкого нёба и задней стенки глотки («пылающий зев»). Гиперемия значительно интенсивнее, чем при обычной катаральной ангине, она резко ограничена в месте перехода слизистой оболочки на твёрдое нёбо. Возможно формирование ангины фолликулярно-лакунарного характера: на увеличенных, сильно гиперемированных и разрыхлённых миндалинах появляются слизисто-гнойные, иногда фибринозные и даже некротические налёты в виде отдельных мелких или (реже) более глубоких и распространённых очагов. Одновременно развивается регионарный лимфаденит, переднешейные лимфатические узлы при пальпации плотные и болезненные. Язык, сначала обложенный серовато-белым налётом, к 4-5-му дню болезни очищается и становится ярко-красным с малиновым оттенком и гипертрофированными сосочками («малиновый язык»). В тяжёлых случаях скарлатины подобную «малиновую» окраску отмечают и на губах. К этому же времени признаки ангины начинают регрессировать, некротические налёты исчезают гораздо медленнее. Со стороны сердечно-сосудистой системы определяют тахикардию на фоне умеренного повышения артериального давления.
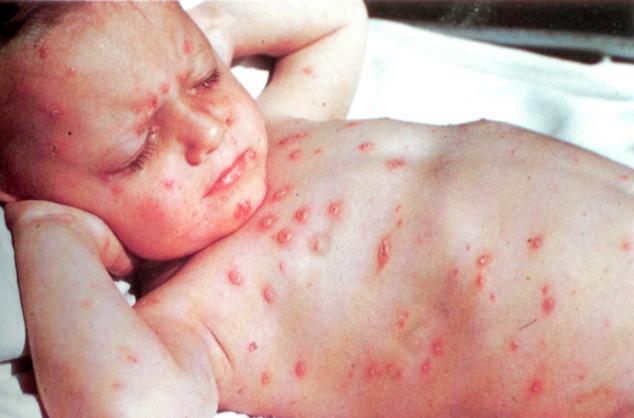
Скарлатинозная экзантема появляется на 1-2-е сутки болезни, располагаясь на общем гиперемированном фоне, что является её особенностью. Сыпь - важный диагностический признак заболевания. Сначала мелкоточечные элементы возникают на коже лица, шеи и верхней части туловища, затем сыпь быстро распространяется на сгибательные поверхности конечностей, боковые стороны груди и живота, внутреннюю поверхность бёдер. Во многих случаях отчётливо выражен белый дермографизм. Очень важный признак скарлатины - сгущение сыпи в виде тёмно-красных полос на кожных складках в местах естественных сгибов, например локтевых, паховых (симптом Пастиа), а также в подмышечных ямках. Местами обильные мелкоточечные элементы могут полностью сливаться, что создаёт картину сплошной эритемы. На лице сыпь располагается на щеках, в меньшей степени - на лбу и висках, в то время как носогубный треугольник свободен от элементов сыпи и бледен (симптом Филатова). При надавливании на кожу ладонью сыпь в этом месте временно исчезает («симптом ладони»).
В связи с повышенной ломкостью сосудов можно обнаружить мелкие точечные кровоизлияния в области суставных сгибов, а также в местах, где кожа подвергается трению или сдавлению одеждой. Становятся положительными эндотелиальные симптомы: симптомы жгута (Кончаловского-Румпеля-Лееде) и резинки.
В некоторых случаях наряду с типичной скарлатинозной сыпью могут появляться мелкие везикулы и макуло-папулёзные элементы. Сыпь может появляться поздно, лишь на 3-4-й день болезни, или вообще отсутствовать.
К 3-5-м суткам заболевания самочувствие больного улучшается, температура тела начинает постепенно снижаться. Сыпь бледнеет, постепенно исчезает и к концу первой или началу 2-й недели сменяется мелкочешуйчатым шелушением кожи (на ладонях и подошвах оно носит крупнопластинчатый характер).
Интенсивность экзантемы и сроки её исчезновения могут быть различными. Иногда при лёгком течении скарлатины скудная сыпь может исчезнуть через несколько часов после появления. Выраженность шелушения кожи и его длительность прямо пропорциональны обилию предшествовавшей сыпи.
Экстрабуккальная скарлатина.

Воротами инфекции становятся места поражения кожи - ожоги, ранения, очаги стрептодермии и т.д. Сыпь имеет тенденцию распространяться от места внедрения возбудителя. При этой редкой в настоящее время форме заболевания воспалительные изменения со стороны ротоглотки и шейных лимфатических узлов отсутствуют.
Стёртые формы скарлатины. Часто встречают у взрослых. Протекают со слабо выраженными общетоксическими симптомами, изменениями в ротоглотке катарального характера, скудной, бледной и быстро исчезающей сыпью. Вместе с тем у взрослых заболевание может иногда проходить и в тяжёлой, так называемой токсико-септической форме.
Токсико-септическая форма развивается редко и, как правило, у взрослых лиц. Характерны бурное начало с гипертермией, быстрое развитие сосудистой недостаточности (глухие тоны сердца, падение артериального давления, нитевидный пульс, холодные конечности), нередко возникают геморрагии на коже. В последующие дни присоединяются осложнения инфекционно-аллергического генеза (поражения сердца, суставов, почек) или септического характера (лимфадениты, некротическая ангина, отиты и др.).
Осложнения
К наиболее частым осложнениям скарлатины относят гнойный и некротический лимфаденит, гнойный отит, а также осложнения инфекционно-аллергического генеза, чаще возникающие у взрослых больных - диффузный гломерулонефрит, миокардит.
Диагностика Скарлатины:
Скарлатину следует отличать от кори, краснухи, псевдотуберкулёза, лекарственных дерматитов.

В редких случаях развития фибринозных налётов и особенно при их выходе за пределы миндалин заболевание необходимо дифференцировать от дифтерии.
Скарлатину отличают яркая разлитая гиперемия ротоглотки («пылающий зев»), резко ограниченная в месте перехода слизистой оболочки на твёрдое нёбо, ярко-красный язык с малиновым оттенком и гипертрофированными сосочками («малиновый язык»), мелкоточечные элементы сыпи на общем гиперемированном фоне, сгущение сыпи в виде тёмно-красных полос на кожных складках в местах естественных сгибов, отчётливо выраженный белый дермографизм, бледный носогубной треугольник (симптом Филатова).
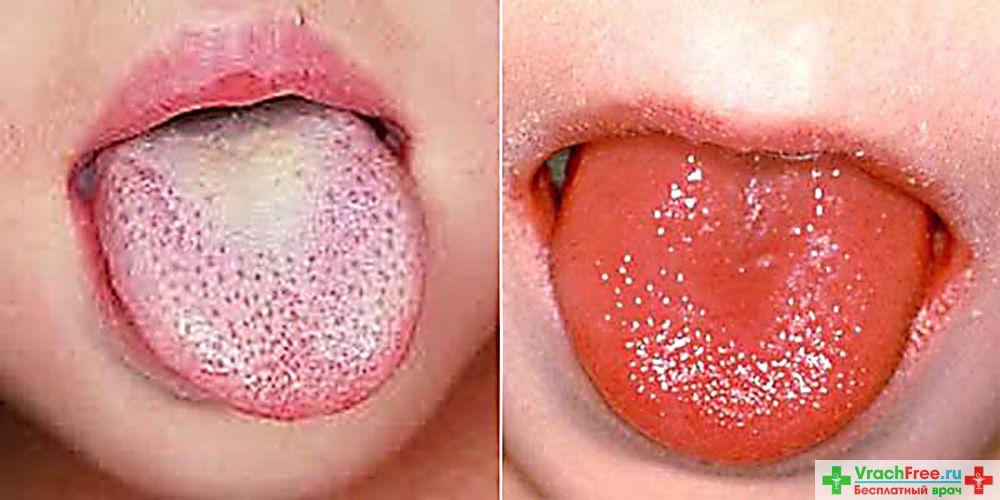
При надавливании на кожу ладонью сыпь в этом месте временно исчезает («симптом ладони»), положительны эндотелиальные симптомы. После исчезновения экзантемы отмечают мелкочешуйчатое шелушение кожи (на ладонях и подошвах крупнопластинчатое).
Лабораторная диагностика
Отмечают изменения гемограммы, типичные для бактериальной инфекции: лейкоцитоз, нейтрофилию со сдвигом лейкоцитарной формулы влево, повышение СОЭ. Выделение возбудителя практически не проводят в связи с характерной клинической картиной заболевания и широким распространением бактерий у здоровых лиц и больных другими формами стрептококковой инфекции. Для экспресс-диагностики применяют РКА, выявляющую антигены стрептококков.
Лечение Скарлатины:
В настоящее время лечение скарлатины осуществляют на дому, за исключением тяжёлых и осложнённых случаев. Необходимо соблюдать постельный режим в течение 7-10 дней. Этиотропным препаратом выбора остаётся пенициллин в суточной дозе 6 млн ЕД (для взрослых) курсом 10 сут. Альтернативные препараты - макролиды (эритромицин в дозе 250 мг 4 раза в сутки или 500 мг 2 раза в сутки) и цефалоспорины I поколения (цефазолин по 2-4 г/сут). Курс лечения также составляет 10 дней. При наличии противопоказаний к указанным препаратам можно применять полусинтетические пенициллины, линкозамиды. Назначают полоскания горла раствором фурацилина (1:5000), настоями ромашки, календулы, эвкалипта. Показаны витамины и антигистаминные средства в обычных терапевтических дозах.
Профилактика Скарлатины:
Эпидемиологический надзор
Принимая во внимание положение, что скарлатина признана «болезнью организованных коллективов», в них необходимо осуществлять ежедневное отслеживание динамики заболеваемости ангиной и другими проявлениями респираторной стрептококковой инфекции для распознавания признаков ухудшения эпидемической ситуации и предсказания появления заболеваний скарлатиной и ревматизмом. Большое значение имеет мониторинг типовой структуры возбудителя и его биологических свойств. Известно, что популяция стрептококков группы А крайне гетерогенна и изменчива по типовой структуре и способности вызывать ревматизм, гломерулонефрит и токсико-септические формы инфекции (некротический фасциит, миозит, синдром токсического шока и др.). Подъём заболеваемости связан, как правило, со сменой ведущего серовара возбудителя (по структуре белка М).
Мероприятия в эпидемическом очаге
При скарлатине обязательной госпитализации подлежат следующие лица:
- больные с тяжёлыми и среднетяжёлыми формами инфекции;
- больные из детских учреждений с круглосуточным пребыванием детей (домов ребёнка, детских домов, школ-интернатов, санаториев и т.д.);
- больные из семей, где есть дети в возрасте до 10 лет, не болевшие скарлатиной;
- любые больные при невозможности надлежащего ухода на дому;
- больные из семей, где есть лица, работающие в детских дошкольных учреждениях, хирургических и родильных отделениях, детских больницах и поликлиниках, молочных кухнях, при невозможности их изоляции от заболевшего.
Выписку больного скарлатиной из стационара осуществляют после клинического выздоровления, но не ранее 10 дней от начала заболевания.
Порядок допуска переболевших скарлатиной и ангиной в детские учреждения:
- реконвалесцентов из числа детей, посещающих детские дошкольные учреждения и первые два класса школ, допускают в эти учреждения через 12 дней после клинического выздоровления;
- для больных скарлатиной детей из закрытых детских учреждений после выписки из стационара дополнительная 12-дневная изоляция допустима в том же закрытом детском учреждении при наличии в нём условий для надёжной изоляции реконвалесцентов;
- взрослых реконвалесцентов из группы декретированных профессий с момента клинического выздоровления на 12 дней переводят на другую работу (где они эпидемиологически не будут опасны);
- больных ангинами из очага скарлатины (детей и взрослых), выявленных на протяжении 7 дней с момента регистрации последнего случая скарлатины, не допускают в перечисленные выше учреждения в течение 22 дней со дня их заболевания (так же, как и больных скарлатиной).
При регистрации заболеваний скарлатиной в детских дошкольных учреждениях на группу, где выявлен больной, накладывают карантин сроком на 7 дней с момента изоляции последнего больного скарлатиной. В группе в обязательном порядке проводят термометрию, осмотр зева и кожных покровов детей и персонала. При появлении у кого-либо из детей повышенной температуры тела или симптомов острого заболевания верхних дыхательных путей следует провести немедленную их изоляцию от окружающих с обязательным осмотром кожных покровов.
Всех контактировавших с больными, а также лиц с хроническими воспалительными поражениями носоглотки подвергают санации томицидом в течение 5 сут (полоскание или орошение зева 4 раза в день после еды). В помещении, где находится больной стрептококковой инфекцией, проводят регулярную текущую дезинфекцию 0,5% раствором хлорамина, посуду и бельё регулярно кипятят. Заключительную дезинфекцию не проводят.
Детей, посещающих детские дошкольные учреждения и первые два класса школы, не болевших скарлатиной и общавшихся с больным скарлатиной на дому, не допускают в детское учреждение в течение 7 сут с момента последнего общения с больным. Взрослых декретированных профессий, общавшихся с больным, к работе допускают, но за ними устанавливают медицинское наблюдение в течение 7 дней для своевременного выявления возможных скарлатины и ангины.
Лиц с выявленными острыми респираторными поражениями (ангиной, фарингитом и др.) следует осмотреть на наличие сыпи и отстранить от занятий, сообщив участковому врачу. Допуск их в детские учреждения осуществляют после выздоровления и предоставления справки о проведении лечения антибиотиками.
Диспансерное наблюдение за переболевшими скарлатиной и ангиной проводят в течение 1 мес после выписки из стационара. Через 7-10 дней проводят клиническое обследование и контрольные анализы мочи и крови, по показаниям - ЭКГ. При отсутствии отклонений от нормы проводят повторное обследование через 3 нед, после чего снимают с диспансерного учёта. При наличии патологии в зависимости от локализации переболевшего необходимо передать под наблюдение ревматолога или нефролога.
Народные средства лечения скарлатины
o Бедренец камнеломка. Одну столовую ложку корней на 500 мл воды. Варить 10-15 мин. на слабом огне. Настаивать, укутав, 4 часа, процедить. Принимать по 1/3-1/2 стакана 3-4 раза в день.

o Валериана лекарственная. Одну столовую ложку сухих корневищ на 1 стакан холодной кипяченой воды. Настаивать в закрытом сосуде 12 час, процедить. Принимать по 1 столовой ложке 3-4 раза в день до еды. Порошок из корней принимать при скарлатине по 1-2 г на прием, не более 3-4 г в день.

o Петрушка. Одну чайную ложку измельченных корней заварить 1 стаканом кипятка, принимать при скарлатине по 1 столовой ложке 3-4 раза в день.

o Смесь. Взять 1 стакан лимонного, клюквенного или лучше брусничного сока, подогреть и выпить маленькими глотками. Вторым стаканом теплого сока полоскать горло через каждые полчаса. В выжимки вылить 1 рюмку спирта, наложить компресс на горло.
o При скарлатине рот и горло полоскать настоем травы шалфея: 1 столовую ложку травы залить 1 стаканом кипятка, настоять, процедить.


