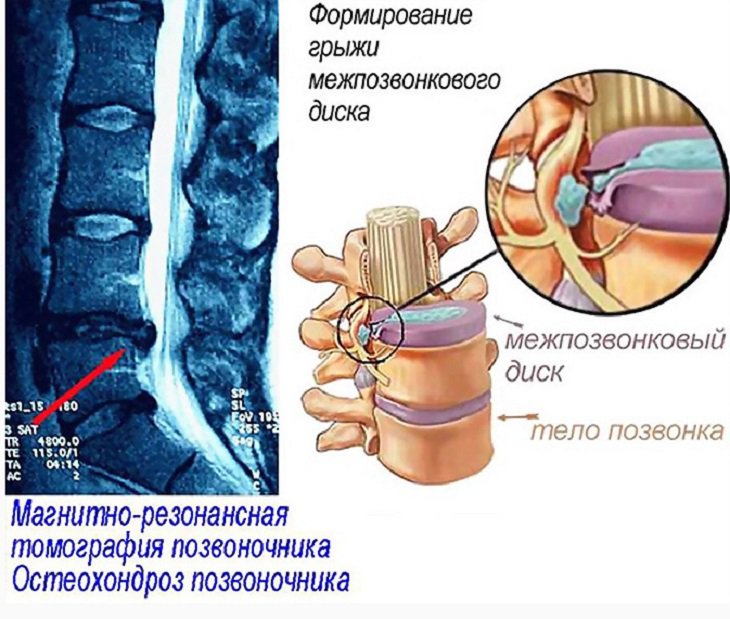
Остеохондроз

Причины, симптомы и профилактика остеохондроза
В настоящее время во всех странах мира специалисты борются с остеохондрозом, так как ежегодно увеличивается количество пациентов, которым диагностируется это заболевание.
Согласно опубликованным в специализированных средствах массовой информации статистическим данным, около 80% жителей земного шара страдают от заболеваний позвоночника.
Чаще всего диагностируется остеохондроз у молодых людей, возраст которых находится в диапазоне от 15 до 30 лет. Это связано с тем, что развитие данной болезни происходит в социально активном возрасте (мужская половина населения более тяжело переносит остеохондроз).
Что такое остеохондроз?
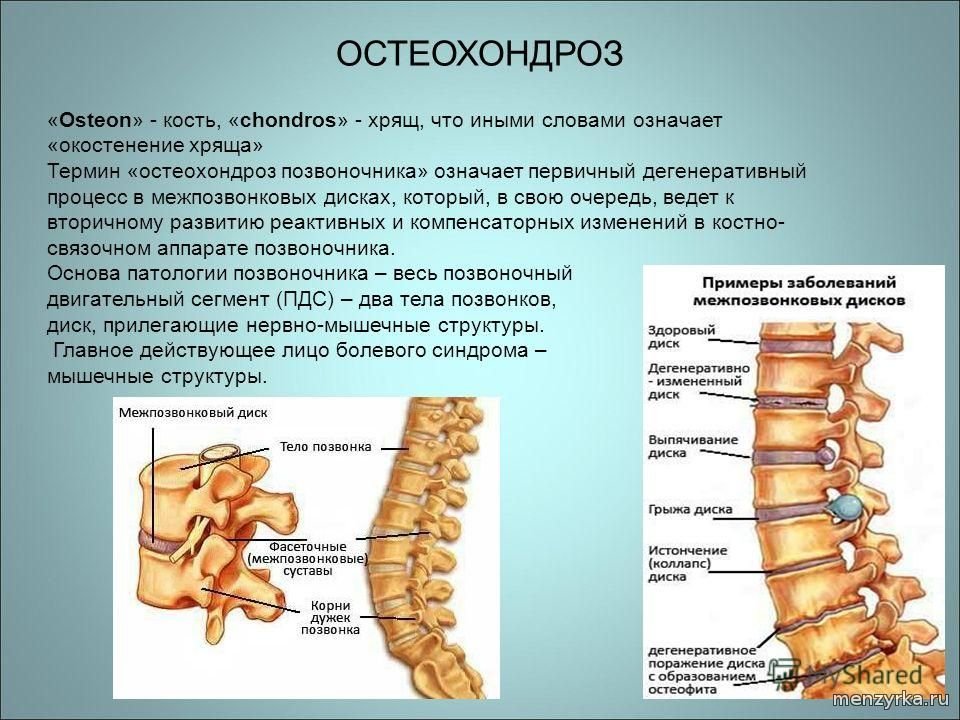
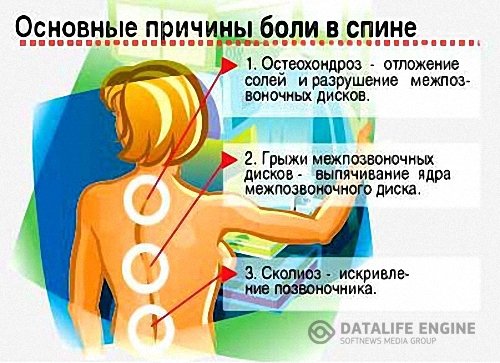
Остеохондроз – это поражение межпозвонковых дисков и других тканей позвоночника. Под остеохондрозом понимается дистрофический процесс в межпозвоночных дисках. Позвоночник сжимается, раздавливая диски, которые находятся между позвонками. Со временем они теряют свою эластичность, и теперь зажиматься начинают и нервные окончания спинного мозга. Возникает боль, появляется отёк.
В запущенной стадии остеохондроза люди сталкиваются с серьёзными осложнениями, некоторые из которых становятся причиной инвалидности.
Остеофит – это патологический костный нарост по краям поверхности кости или суставных отростков позвонков. Остеофит появляется из-за продолжительного существования нестабильности позвоночно-двигательного сегмента на фоне остеохондроза или травмы позвоночника. Вообще остеофит является защитной реакцией организма на большие нагрузки, поэтому в случае удаления наростов, они возвращаются снова.
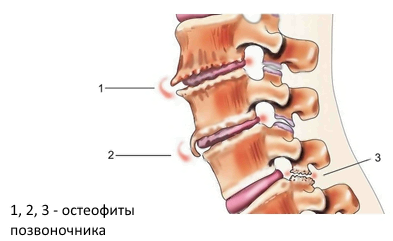
Симптомы остеохондроза
Остеохондроз сопровождается характерной симптоматикой, к которой можно причислить следующее:
· сильный болевой синдром (все, без исключения пациенты жалуются на невыносимые режущие, острые или прострельные боли в области позвоночника, которые купируются специальными медицинскими препаратами);
· онемение нижних и верхних конечностей;
· мышечные спазмы;
· головные боли (мигрени), начинающиеся в области затылка и распространяющиеся в височную и теменную область;
· ломота в конечностях;
· боли в шее, усиливающиеся при любом движении;
· синдром позвоночной артерии;
· головокружения, потеря сознания;
· появление мушек или цветных пятен перед глазами;
· болевые ощущения в сердце и других, рядом расположенных органах;
· межреберная невралгия;
· прострелы в спине;
· откладываются соли;
· зябкость нижних конечностей;
· мурашки, покалывания в области позвоночника;
· сухость и шелушение кожного покрова;
· повышенное или пониженное потоотделение;
· спазм артерий стоп;
· понижение температурного режима кожи нижних конечностей и т. д.

Шейный и поясничный отдел позвоночника повреждаются наиболее часто, так как являются самыми подвижными. К 45 годам жизни человека межпозвонковые диски перестают накапливать воду. И, как следствие, становятся не такими эластичными, как ранее. Поэтому они оказываются более подвержены сплющиванию, могут выдавливаться за границу позвоночника. Это явление и называется межпозвоночной грыжей. Если диск вышел вперёд или вбок, то особого дискомфорта не ощущается. Но если назад, то это и есть то, что называют радикулитом.
Боль может возникать из-за простого кашля, чиха или из-за усилий мышц брюшного пресса. Если симптомы остеохондроза продолжаются более двух недель, надо обратиться за помощью к врачам – либо к неврологу, либо к нейрохирургу-травматологу – и пройти обследование, лучше комплексное, в которое обязательно входит рентгеноскопия. Хорошо бы провести ещё магнитно-резонансную томографию.
Причины остеохондроза
Причинами остеохондроза могут послужить переохлаждение организма, резкие повороты, при которых происходит смещение позвонков, физические перегрузки.
По мнению многих специалистов, проводивших изучение данного заболевания, главной причиной появления остеохондроза является неправильно распределённая нагрузка на позвоночный столб. В результате у больных, непосредственно в местах, на которые оказывается избыточное физическое давление, происходит изменение структуры хрящевых тканей.
В качестве провоцирующих факторов остеохондроза выступают:
· сутулость;
· слабые мышцы спины (отсутствует мышечный корсет);
· искривление позвоночника;
· нахождение в неудобной позе длительный промежуток времени;
· поднятие тяжестей;
· перетаскивание тяжёлых предметов;
· сидячий образ жизни;
· нарушение обмена веществ (в организме больного не хватает фосфора, кальция, магния, цинка и других полезных витаминов, и микроэлементов);
· плохая наследственность;
· негативное воздействие на организм, оказанное химическими веществами;
· перенесённые инфекционные заболевания;
· общее переохлаждение организма;
· нервные потрясения, стрессы;
· нарушение гормонального фона;
· занятия активными и силовыми видами спорта;
· частые и резкие изменения положения туловища;
· падения, ушибы и другие виды травм позвоночника;
· изменение упругости ядра (студенистого);
· неблагоприятные климатические условия, которые оказывают пагубное воздействие на метеозависимых людей и т. д.
Причиной выпадения межпозвоночных дисков служит поднятие тяжестей под прямым углом к туловищу. Поэтому всегда берите груз, присев на корточки, этим вы защитите свой позвоночник.
Степени остеохондроза
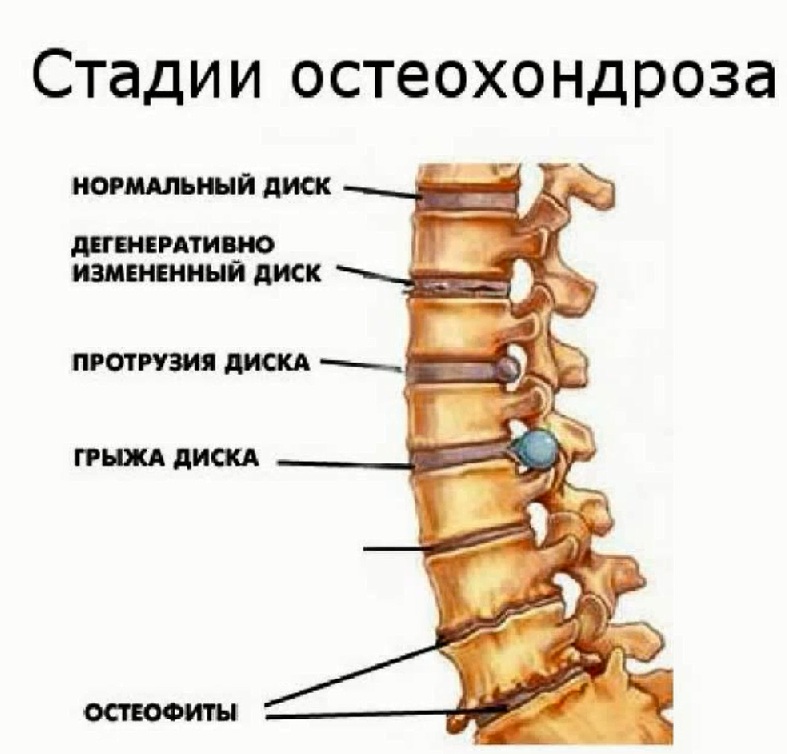
Современная медицина определяет четыре степени остеохондроза:
1. На первой стадии очень сложно выявить данное заболевание. У пациентов не наблюдается ярко выраженной симптоматики, они испытывают общее недомогание, которое легко спутать с другими болезнями. Часто на первой стадии остеохондроза люди испытывают дискомфорт в спине, но они это связывают с переутомлением, физическими нагрузками, тяжёлыми условиями труда и поэтому не своевременно реагируют на тревожный сигнал организма. Эта болезнь протекает вяло и часто в скрытой форме. В большинстве случаев остеохондроз на первой стадии выявляется случайно, при проведении комплексного обследования пациента (рентгенография, магнитно-резонансная или компьютерная томография).
2. Вторая стадия остеохондроза сопровождается болевыми ощущениями, так как у пациента начинаются процессы разрушения хрящевой ткани. Если больному не будет назначена комплексная терапия, у него слишком быстро уменьшатся межпозвоночные щели и произойдёт сдавливание нервных окончаний, лимфатических сосудов и кровеносных артерий. Болевые ощущения на этой стадии остеохондроза купируются специальными медицинскими препаратами. Заболевание начинает причинять дискомфорт пациентам, поэтому они вынуждены обращаться в медицинские учреждения за помощью.
3. Третья стадия остеохондроза сопровождается фиксированными изменениями в позвоночнике. У такой категории пациентов развивается сколиоз, кифоз, лордоз, формируется горб и т. д. Конструктивное лечение позволит если не вернуть, то значительно улучшить состояние позвоночника и минимизировать существующие дефекты: искривление, горб и т. д.
4. Четвёртая стадия данного заболевания сопровождается необратимыми изменениями в позвоночнике человека. Пациенту будет трудно передвигаться, так как даже при малейшем движении телом он будет испытывать мучительные боли. У него появится уплотнение хрящевой ткани и смещение позвонков, параллельно будут образовываться патологические разрастания костных тканей. Очень часто на этой стадии остеохондроза пациенты становятся инвалидами.
Последствия остеохондроза
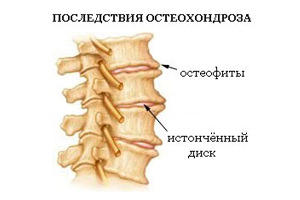
Остеохондроз является опасным заболеванием, которое может стать причиной атрофии мышц или инвалидности. Большинство пациентов жалуются на постоянные боли, которые можно купировать только посредством медицинских препаратов или уколов.
В настоящее время, к сожалению, существуют люди, которые предпочитают заниматься самолечением, которое очень часто приводит к серьёзным последствиям. К узкопрофильным специалистам они обращаются в крайнем случае, когда у них образовалась грыжа или произошло защемление нерва. Если пациент не получит конструктивное лечение, то его состояние межпозвоночных дисков будет постепенно ухудшаться.
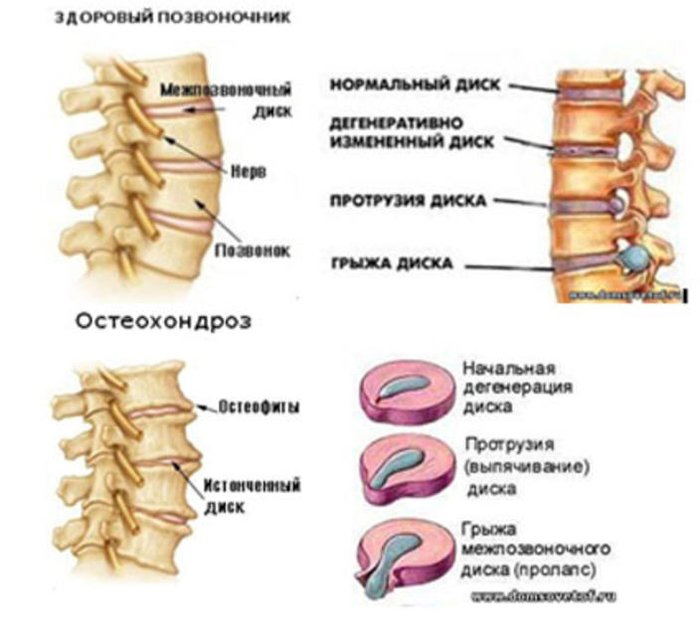
В первую очередь будет сформирована протрузия, которая представляет собой выпячивание пульпозного ядра. В случае его выбухания у больного произойдут серьёзные нарушения. После разрушения фиброзного кольца начнётся следующая стадия остеохондроза – появление межпозвоночной грыжи.
Параллельно у больного происходит разрастание костной ткани позвонков, появляются склеротические бляшки внутри сосудов. Когда начинают сдавливаться позвоночные артерии, головной мозг перестаёт получать необходимое питание, в результате чего нарушается кровяное давление и кислородное питание.
У больных, у которых была диагностирована запущенная стадия остеохондроза, часто наблюдается нарушение сердечного ритма, дыхательных и глотательных функций. Также развиваются осложнения в виде ухудшения слуха и зрения, координации движения и т. д.
Чем ещё опасен остеохондроз?
Хуже всего то, что вместе с остеохондрозом у вас начинают появляться и другие заболевания. Дело в том, что повреждается сосудисто-нервный пучок, ухудшается кровоснабжение, как результат – заболевание всего организма в целом. Люди, у которых нарушен обмен веществ, больше всего подвержены данному заболеванию.
Что делать во время обострения остеохондроза?
Время обострения данного заболевания в большинстве случаев приходится на осень и весну, когда человеческий организм становится наиболее подвержен температурным колебаниям и простудным заболеваниям. На фоне неблагоприятных климатических условий в позвоночнике могут развиваться воспалительные процессы, результатом которых являются сильные болевые ощущения. К причинам обострения остеохондроза можно причислить и недостаток витаминов в организме больного, полученные травмы, вода с повышенным уровнем кислотности (обострения заболевания могут происходить на курортах или в санаториях) резкие движения туловищем и т. д.
При проявлении остеохондроза пациентам нужно соблюдать определённые рекомендации специалистов:
· записаться в плавательный бассейн;
· прекратить занятия спортом (разрешается только лечебная физкультура под наблюдением опытного инструктора);
· исключить переохлаждение организма;
· находиться в состоянии покоя, исключить стрессы и нервные потрясения;
· не использовать грелки и другие согревающие процедуры (рекомендуется укутать место повреждения тёплым платком или специальным поясом, изготовленным из собачьей шерсти);
· можно делать лёгкий массаж, с задействованием специальных (обезболивающих) кремов;

· начать приём медицинских препаратов, которые назначит лечащий врач (специалист обычно назначает комплексную терапию, которая сочетает в себе препараты, купирующие болевой синдром с лекарственными средствами общеукрепляющего плана);
· принимать витамины (особенно необходимы в такой ситуации витамины группы В, которые можно принимать преорально или в виде инъекций);
· рекомендуется носить специальный воротник, который поможет снять нагрузку на шейный отдел позвоночника;
· если болевой синдром не удаётся купировать, пациенту назначается хирургическое лечение.
В большинстве случаев обострение остеохондроза длится на протяжении 7-10 дней, самый острый период приходится на 3-5 день. Если после выполненных рекомендаций пациент продолжает испытывать боли ему следует обратиться в медицинское учреждение или вызвать скорую помощь.
Можно ли вылечить остеохондроз?
.png)
Многих людей, у которых имеется дистрофичное поражение межпозвоночных дисков, интересует вопрос: можно ли вылечить остеохондроз и как это сделать? Специалисты ведущих клиник мира, занимающиеся лечением данного заболевания утверждают, что если остеохондроз был выявлен на ранней стадии, то в большинстве случаев можно полностью восстановить функциональность позвоночника. Если пациент обратится в медицинское учреждение на 3 или 4 стадии заболевания, то врачи могут только улучшить его состояние, так как входя в эту фазу развития, остеохондроз провоцирует образование костных наростов и изменение формы позвоночника. На этих стадиях добиться положительного результата можно только при хирургическом лечении.
После такой терапии у пациентов начинаются периоды ремиссии, которые они смогут удлинить самостоятельно, если будут придерживаться рекомендаций лечащих врачей:
· избегать стрессовых ситуаций;
· правильно и рационально питаться;
· заниматься плаванием и лечебной физкультурой;
· снизить уровень нагрузок на опорно-двигательный аппарат;
· нормализовать сон и т. д.
Как лечить остеохондроз?
Лечение остеохондроза, как и любого другого заболевания, начинается с диагностики. Во время осмотра пациента, пальпации и сбора анамнеза заболевания специалист (вертебролог, невропатолог или ортопед) назначает комплекс необходимых процедур: лабораторное и аппаратное обследование. После комплекса диагностических мероприятий врач может поставить точный диагноз и назначить наиболее эффективное лечение.
В настоящее время остеохондроз лечится медикаментозно, хирургически и физиотерапевтически. Большую пользу при терапии данного заболевания приносит лечебная физкультура и специальная диета. Во время лечения пациентам рекомендуется соблюдать постельный режим, чтобы минимизировать нагрузку на опорно-двигательный аппарат, в частности на позвоночник.
Лучше всего вместо мягкого матраца использовать твёрдую поверхность. В первую очередь специалисты купируют болевой синдром. После этого назначают противовоспалительные и противоотёчные препараты. Допускается использование мазей, кремов и гелей, которые снимают болевой синдром и воспаление. Параллельно врач назначает медицинские препараты, которые расслабляют мышцы, улучшают кровообращение,
способствуют восстановлению хрящевых тканей.

Хороший результат при медикаментозном лечении остеохондроза достигается в комплексе с физиотерапевтическими мероприятиями. Больным назначается: ультразвук, электрофорез, магнит и т. д.
Благотворное воздействие на позвоночник оказывают целебные грязи и минеральные воды (сегодня существует большое количество санаториев и лечебниц, расположенных в курортных зонах, в которых больных лечат таким способом). Если у пациента нет противопоказаний к массажу (у него не выявлены доброкачественные или злокачественные новообразования), ему можно посещать массажный кабинет. В некоторых случаях при лечении остеохондроза больным рекомендуется пройти курс рефлексотерапии. Во время сеанса специалист оказывает воздействие на определённые точки тела. Он может задействовать в своей работе иглоукалывание, инъекции или прогревание.
Курс рефлексотерапии поможет пациенту избавиться от болевого синдрома, оздоровить организм и снять напряжение в мышцах. Если ни один из вышеперечисленных методов не принёс желаемого результата, больным проводят хирургическое лечение остеохондроза. Целью оперативного вмешательства является стабилизация структуры позвоночника, удаление межпозвоночных грыж или полностью поражённых дисков, а также устранение факторов, оказывающих давление на спинной мозг. В связи с тем, что хирургическое лечение остеохондроза сопровождается большим риском для пациента, операции проводятся в экстренных случаях.
ЛФК при остеохондрозе
При лечении остеохондроза пациентам рекомендуется заниматься лечебной физкультурой. Умеренные физические нагрузки, под бдительным контролем опытного инструктора, оказывают благотворное воздействие на опорно-двигательный аппарат. У больных, занимающихся лечебной физкультурой, нормализуются обменные процессы, постепенно восстанавливается подвижность позвоночника, создаётся мышечный корсет и т. д.
На сегодняшний день при лечении остеохондроза специалистами задействуются различные методики лфк, которые предназначаются для конкретного отдела позвоночника. Ежедневные занятия больным следует начинать в группах, а после изучения программы можно выполнять комплекс упражнений в домашних условиях.
Упражнения при остеохондрозе

Во время занятий лечебной физкультурой пациенты, у которых диагностирован остеохондроз, должны ежедневно выполнять определённые упражнения:
· Наклонив голову вперёд больной должен сплетёнными пальцами рук надавить на область лба. После этого следует надавливать: на затылочную область, на левый и на правый висок.
· Пациент должен надавить на область лба кончиками четырёх пальцев рук. Делая плавные движения, следует, как бы, растягивать кожу на протяжении 45 секунд. Такие растягивания можно выполнять в разных направлениях (с их помощью восстанавливается кровообращение).
· Больной должен сесть на стул или на пол, держа спину прямо, и медленно откинуть голову назад. Рукой следует аккуратно надавить на подбородок в следующем направлении: вверх, вниз. После этого неторопливо нужно сделать повороты головой вправо и влево.
· Сесть на стул и попытаться подбородком достать до груди. Во время такого движения следует скрестить руки и положить их на затылок, после чего слегка надавить. В таком положении рекомендуется сидеть не более 1 минуты. После этого нужно выполнять движения плечами, поднимая их вверх и вниз, пытаясь дотянуться до ушей.

Самомассаж при остеохондрозе
Пациентам, у которых диагностирован остеохондроз, рекомендуется проводить самомассаж.
Специалисты разработали несколько приёмов, которые помогут больным купировать болевой синдром и привести мышцы в тонус:
· Лёгкие поглаживания области позвоночника одной или обеими руками.
· Разминание мышц в области шеи, поясницы и грудного отдела позвоночника. Пациенты должны делать пощипывающие или круговые движения, несильно надавливая подушечками пальцев на область поражения.
· Разминание мышц спины ладонями (делаются круговые движения ладонями).
· Прямолинейное разминание трапециевидных мышц (можно делать пощипывающие движения).
· Продольное и клювовидное выжимание по массажным линиям.
· Прямолинейное растирание промежутков между рёбрами.

Препараты при остеохондрозе
Лечение остеохондроза предусматривает комплексную медикаментозную терапию, целью которой является купирование болей и устранение ярко выраженной симптоматики. Специалисты, при лечении такой категории пациентов, назначают медицинские препараты, обладающие следующими свойствами: снимают воспалительные процессы, восстанавливают функции опорно-двигательного аппарата, стимулируют регенерацию тканей межпозвоночных дисков и хрящей, предотвращают прогрессирование остеохондроза.
Современная фармакологическая отрасль предлагает группы препаратов, которые эффективно лечат данное заболевание:
· Диклофенака;
· Ибупрофена;
· Кетопрофена;
· Индометацина;
· Нимесулида;
· Седативные препараты (Гидазепам, Донормил, Эглонил, и т.д);
· мышечные релаксанты (Сирдалуд (Тизанидин), Мидокалм, Цикклобензаприн, Баклофен и т.д.)
· для восстановления хрящевой ткани (Осеоартизи, Терафлекс);
· витамины группы В, D, Е, А, С кальций, фосфор;
· Сосудорасширяющие препараты (Ксантинола никотинат, Пентоксифиллин, Эуфиллин, Трентал) и т. д.
Хондропротекторы при остеохондрозе позвоночника
При остеохондрозе позвоночника пациентам частот назначаются хондропротекторы, которые обладают накопительным эффектом, и начинают оказывать своё благотворное воздействие на человеческий организм спустя определённый промежуток времени. Лечащий врач, включающий такие препараты в курс медикаментозной терапии, назначает больным приём хондропротекторов в течение 2-3 месяцев. В больших дозах эти препараты могут оказывать сильную нагрузку на печень и другие органы желудочно-кишечного тракта, поэтому пациентам рекомендуется принимать пробиотики.
При комплексном лечении остеохондроза специалисты назначают следующие хондропротекторы:
· Хондролон, Мукосат, Структум, Хондроксид и другие препараты, в основе которых присутствует хондротин сульфат;
· Алфлутол, Румалон и другие хондропротекторы, изготовленные на основе морских организмов;
· Артепарон и препараты, в составе которых присутствуют мукополисахариды;
· Артрон Флекс, Дон и т. д., изготовленные на основе глюкозамина;
· Формула-С, Терафлекс, комплекс Артрон и другие комбинированные препараты, в состав которых включены витамины, хондротин и глюкозамин;
· другие хондропротекторы, обладающие противовоспалительным свойством.
Уколы при остеохондрозе
При остеохондрозе, особенно в стадии обострения, пациентам назначается курс нестероидных и противовоспалительных уколов:
· Кетонала
· Диклофенака
· Мильгаммы
В обязательном порядке больные должны принять в виде инъекций витамины группы В. При сильном болевом синдроме пациентам делается новокаиновая блокада, при которой специалист обкалывает поражённый участок тела. Эффект от уколов Новокаина длится достаточно долго, но при этом происходит только купирование боли, а не лечение.
Мази при остеохондрозе
При остеохондрозе пациенты могут использовать различные мази, кремы и гели:
· Мази, обладающие противовоспалительным свойством (устраняется причина заболевания, подавляются воспалительные процессы, уменьшается защемление нервов, исчезает отёчность и т. д.). В эту категорию входят такие мази: Нурофен; Вольтарен Эмульгель; Кетонал; Индометациновая или Ибупрофеновая мазь и т. д.
· Согревающие и обезболивающие мази (укрепляют структуру хрящей и позвонков, нормализуют кровообращение, снимают мышечные спазмы, купируют болевой синдром, расслабляют мышцы и т. д.). Сюда можно отнести: Никофлукс, Капсикам, Финалгон и т. д.
· Мази, обладающие комплексным действием (обезболивают, снимают воспаление, предотвращают появление тромбов, обладают противомикробным свойством). Регулярное использование мазей, таких как Долобене или Фитобене, поможет быстрей восстановить подвижность суставов.
· Гомеопатические гели и мази, которые в своём составе содержат растительные и минеральные вещества. К этой категории относятся: Сабельник, Живокост, Цель Т, Траумель, Шунгит и т. д.
· Хондропротекторные гели и мази, стимулируют процесс обновления хрящевой ткани, купируют болевой синдром, снимают воспалительные процессы. К таким мазям можно причислить: Хондроксид, Хондроарт, Хондроитин.
Иглоукалывание при остеохондрозе
Очень часто при остеохондрозе пациенты направляются к мануальным терапевтам, которые проводят сеансы иглоукалывания. Данная процедура способна купировать сильный болевой синдром (должен проводить только опытный специалист), так как во время воздействия иглой на определённую точку происходит стимуляция выработки энкефалинов и эндорфинов, обладающих свойствами анальгетиков. Регулярные сеансы помогут организму начать выработку серотонина, оказывающего благотворное воздействие на нервную систему пациента, улучшающего настроение, повышающего жизненный тонус.
Иглоукалывание помогает нормализовать гормональный фон больного, особенно выработку кортизола, способного купировать даже очень сильный болевой синдром. Многие специалисты считают акупунктуру идеальным способом восстановить работу системы кровообращения, благодаря чему у пациентов начинают сходить отёки и более быстро регенерируются ткани. Иглоукалывание способствует приведению мышечных тканей в тонус и предотвращает появление спазмов.
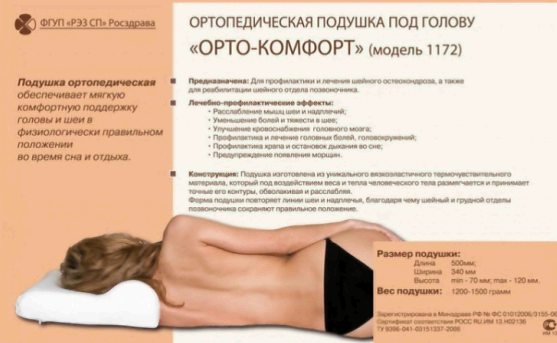
Ортопедическая подушка и воротник при остеохондрозе
Во время сна человек перестаёт контролировать свои действия, в результате чего он может принять неудобное положение, при котором могут передавливаться сосуды и крупные артерии. Используя для ночного отдыха мягкую и неудобную подушку человек, сам того не подозревая, постоянно рискует столкнуться с опасными заболеваниями: инсультом, ишемией мозга, смертью.
Именно поэтому следует приобретать ортопедические подушки, которые не только предотвратят внезапный летальный исход, но и будут использоваться в качестве профилактики остеохондроза шейного отдела позвоночника. Регулярный сон на такой подушке, которая запоминает форму и учитывает все анатомические особенности строения головы человека, улучшит общее самочувствие пациента, но и значительно улучшит его настроение. В некоторых случаях специалисты рекомендуют своим больным носить специальные шейные воротники, которые позволяют предотвратить прогрессирование заболевания.
Такие приспособления способны подстраиваться под структуру позвоночника, учитывая произошедшие патологические искривления. Такой воротник представляет собой валик, имеющий плотную фактуру. Он охватывает шею пациента и таким образом фиксирует в правильном положении позвонки. Благодаря воротнику исключается ущемление нервных корешков, а также нарушение работы системы кровообращения.
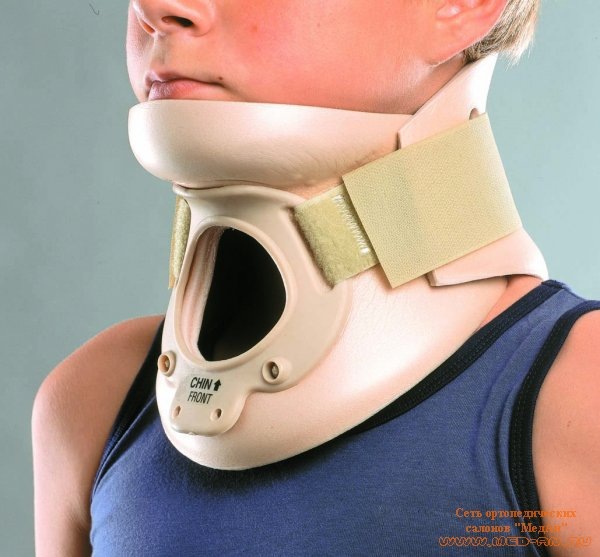
Сегодня существует несколько видов таких приспособлений:
· плотный воротник, улучшающий кровообращение и согревающий кожу на шее больного;
· воротник, состоящий из двух плотных полосок, между которыми встроена надувная подушка (перенимает анатомическую структуру шейного отдела позвоночника);
· надувной воротник, выполненный из резины (надёжно фиксирует шею и предотвращает возможность делать наклоны головой).
Можно ли "греть остеохондроз"?
Очень часто пациентам, у которых выявлен остеохондроз, рекомендуют проводить процедуры, целью которых является прогревание всех проблемных мест. Для этих целей используются компрессы, специальные мази и гели, грелки, банки. Они способны на время купировать воспалительные процессы, избавляя тем самым больного от дискомфорта и болевых ощущений, возникающего в мышцах.

Пациенты должны с большой осторожностью выполнять такие процедуры, так как они могут принести не только помощь, но и вред. После прогревания, во время которого расширяются сосуды, у людей могут появляться отёки, которые способны значительно усугубить общую клиническую картину заболевания. Такие сеансы лучше всего проводить перед физиотерапевтическими мероприятиями (массажем, лечебной физкультурой и т. д.), для которых необходимо разогревать мышцы. При остеохондрозе нельзя прогревать шейный отдел позвоночника, так как можно вызвать сильную мигрень. При возникновении необходимости рекомендуется укутывать шею шарфом, изготовленным из шерстяных нитей.
Прогрессирующий остеохондроз сопровождается мышечными болями, поэтому пациентам часто назначаются следующие процедуры:
· разогревающие мази, например, Капсикам;
· парафиновые обёртывания (назначаются после обследования пациента, так как существуют противопоказания);
· прогревание по Болотову;
· приборы, оказывающие инфракрасное воздействие на место боли и т. д.
Профилактика остеохондроза

Каждый человек должен проводить профилактические мероприятия, направленные на предупреждение такого опасного заболевания как остеохондроз. В первую очередь необходимо постоянно следить за своей осанкой, не только во время движения, но и сидя за компьютером или просмотром любимого телесериала. Не менее важно заниматься физкультурой, которая поможет укрепить опорно-двигательный аппарат и создаст мышечный корсет.
Рекомендуется выбирать для ночного отдыха ортопедические матрацы и подушки, которые разработаны с целью профилактики остеохондроза и других заболеваний позвоночника. Чтобы не нанести вред опорно-двигательному аппарату люди должны очень осторожно поднимать и переносить тяжёлые предметы (груз не должен весить более 15 кг).
Диетическое питание (шесть раз в день дробными порциями), в которое включены идеально сбалансированные блюда, позволит нормализовать работу многих жизненно-важных органов и систем человеческого организма. Не следует употреблять напитки с большим содержанием кофеина, алкогольные напитки, шоколад. В ограниченном количестве следует употреблять белковую пищу, в частности ливер, мясо, бобовые.
Как спать при остеохондрозе?
Во время сна человек должен находиться в такой позе, которая позволит его мышцам и опорно-двигательному аппарату полностью расслабиться. Это связано с тем, что длительное нахождение в неудобной позе часто является причиной развития остеохондроза.
Чтобы максимально снизить нагрузку на позвоночный столб во время ночного отдыха, человек должен соблюдать следующие правила:
· Запрещается спать на животе. Во время сна человек расслабляется, а его голова может быть повёрнута или запрокинута. В результате кровеносные сосуды и артерии передавливаются, нарушается приток крови к головному мозгу, шейный отдел позвоночника находится в напряжении и т. д. При остеохондрозе, развившемся в поясничном отделе позвоночника, лучше всего лежать на спине, а под коленные суставы положить небольшой упругий валик. При остеохондрозе, выявленном в шейном отделе позвоночника, пациент должен лечь на бок таким образом, чтобы его голова находилась на подушке небольших размеров, а плечо опиралось на жёсткий матрац.
· Лучшей позицией для отдыха является поза «эмбриона», в которой рекомендуется спать больным с диагнозом остеохондроз. Пациент должен лечь на бок, после чего согнутые в коленях ноги ему следует подтянуть к груди. Если больной будет испытывать дискомфорт ему нужно подложить под колено небольшую подушечку. Таким образом, можно будет снизить давление одной части тела на другую и предотвратить пережимание кровеносных сосудов.
· При обустройстве спального места пациенты должны отдавать своё предпочтение кроватям с ровным основанием. Матрац лучше всего использовать ортопедический (при остеохондрозе категорически запрещается использовать гидроматрац), который разрабатывался специально для того, чтобы во время сна на опорно-двигательный аппарат человека не оказывалась сильная нагрузка.
· Подушку, людям с остеохондрозом, следует использовать небольшую, чтобы на ней помещалась голова, а плечи оставались на матраце. Лучше всего приобрести специальную ортопедическую подушку, которая предназначена для профилактики остеохондроза и других заболеваний позвоночника.
Если не лечить остеохондроз ?
Если вовремя не принять меры по лечению остеохондроза позвоночника, то со временем межпозвоночные диски от сдавливания позвонков начнут выходить за границу позвоночника. В результате нервно-сосудистый пучок начнёт постоянно травмироваться. Так вы получите межпозвонковую грыжу.
Какой врач лечит остеохондроз?

При обнаружении тревожной симптоматики остеохондроза люди, в большинстве случаев, не знают, к какому узкопрофильному специалисту им нужно обратиться. Чтобы не потерять драгоценного времени им следует посетить ближайшее медицинское учреждение и записаться на приём к участковому терапевту.
На приёме врач внимательно выслушает жалобы пациента, соберёт анамнез заболевания, проведёт личный осмотр, назначит лабораторное обследование и направит его к невропатологу. Такой выбор обусловлен тем, что чаще всего остеохондроз развивается на фоне нарушений неврологического характера.
Невропатолог может назначить комплексное аппаратное обследование пациента, по результатам которого будет выбрано конструктивное лечение. Он выдаст направление больному на магнитно-резонансную томографию или в кабинет рентгенолога, в котором специалист проведёт рентгенографию, снимки которой позволят выявить очаг заболевания и оценить область поражения.
В современных, хорошо оснащённых медицинских учреждениях, проблемой остеохондроза занимаются узкопрофильные специалисты: вертебрологи или вертеброневрологи. Эти врачи специализируются непосредственно на заболеваниях позвоночника, поэтому смогут очень быстро снять болевой синдром у пациента, и в дальнейшем будут координировать и направлять действия коллег, принимающих участие в лечении остеохондроза.
Автор статьи: Соков Андрей Владимирович, врач-невролог